社会保障・ヘルスケア・働き方・社会価値
過去のメディア掲載情報や、研究会の内容を掲載しています。
海外市場調査
欧米の民間健康保険市場の動向、ディジーズ・マネジメントの動向など、海外のヘルスケアに関する調査内容をSOMPO Institute Plus Reportでも紹介しています。
研究会・レポート
生産性に関する研究会
労働生産性と働き方、従業員の意識や健康との関連について、調査対象会社のデータを活用した実証分析により、企業の労働生産性向上の取組への寄与を目的として、2019 年から活動している。研究会には、経済学、公衆衛生学の第一線で活躍されている研究者を委員に委嘱している。
研究会について
生産性に関する研究会とは
労働生産性と働き方、従業員の意識や健康との関連について、調査対象会社のデータを活用した実証分析により、企業の労働生産性向上の取組への寄与を目的として、2019 年から活動しております。研究会には、経済学、公衆衛生学の第一線で活躍されている研究者を委員に委嘱しています。
委員(敬称略、50 音順、肩書きは当時)
| 黒田 祥子 | 早稲田大学教育・総合科学学術院教授 |
|---|---|
| 滝澤 美帆 | 学習院大学経済学部教授 |
| 藤野 善久 | 産業医科大学教授 |
| 山本 勲 | 慶應義塾大学商学部教授(座長) |
事務局
SOMPOインスティチュート・プラス
中間報告書
コロナ禍が引き起こした急激な働き方の変化が従業員の労働環境・意識にどのような影響を与えたかに関して、調査対象会社からのデータを元に、「生産性に関する研究会」の中間報告書として公表しました。
働き方の変化の中でも目に見える形で大きく変わったのはテレワークの活用です。そこで、本報告書では、テレワークが労働時間・従業員のエンゲージメント・職場のコミュニケーション等の組織に与えた影響等に焦点を当てています。
【お問い合わせ先】
SOMPOインスティチュート・プラス
〒160-8338 東京都新宿区西新宿1-26-1 損保ジャパン本社ビル
TEL: 050-5471-6157(久司)、
050-5471-6156(宮地)
Email:[email protected]
要約
本社部門においては、目標の共有、チームワーク、情報の共有化といった項目において、テレワーク率が高い組織の方が中程度の組織と比べて前年からの改善が大きいとの推定結果が得られました。また、本社部門以外ではテレワーク率による違いは見られませんでした。
従業員のエンゲージメントを表す指標とされるeNPS はテレワークの利用状況により、その違いは見られませんでした。また、人事異動を経験した従業員に対象を絞った分析でも、テレワークの利用状況により、eNPS の違いは見られませんでした。
テレワークと労働時間の関係を見ると、本社部門の中堅層、担当層では、テレワークの利用回数が増加(減少)すると労働時間が増加(減少)するという傾向が見られましたが、その差は小さいものでした。
ディジーズ・マネジメント・プログラム品質確保研究会(2006年6月~2007年6月)
日本におけるディジーズ・マネジメント・プログラムの品質確保に関する今後の課題・方向性について討議する学識経験者を中心とした研究会です。(主催:公益財団法人損保ジャパン記念財団(当時)
研究会について
研究会の目的
ディジーズ・マネジメント・プログラムの品質確保に関する米国の状況を、制度・背景まで含めて客観的に調査分析して問題点・課題を明確にするとともに、日本における事業展開の状況、米国との相違に留意して、日本におけるディジーズ・マネジメント・プログラムの品質確保に関する今後の課題・方向性について議論を整理することを目的としています。
研究会設置の背景
米国における品質確保のための取り組み
米国において、プログラムの品質確保は、多数の専門ブローカーによるサービスの選別、サービス購入団体での交渉・サービスの選別、民間の複数の認証機関による第三者評価などによって実現しています。他に、プログラムに関する確立した評価方法を利用する方法も試みられています。
しかし、米国においても、プログラムの評価システムが完全に確立している状況ではありません。品質確保は、評価制度だけでなく様々な取組あるいは市場基盤に基づきなされていると考えることができます。
創生期の質の担保
日本では、人口構造の高齢化、疾病構造の変化などを受け、官民両セクターにおいてディジーズ・マネジメント・プログラム創生への動きが顕著になっています。国の政策としては、メタボリックシンドロームを対象とした特定健診・特定保健指導を2008年度から医療保険者が実施するよう求められており、その事業を医療機関や民間企業等に委託することが認められています。現時点では、このような事業の実施経験を持つ事業者はほとんど存在しない状況であり、医療保険者やその被保険者に対して質の高いサービスが提供されるためには、多数の優良な事業者による健全な市場競争が促進されることが望まれます。
一方、この動きをビジネス.チャンスとのみ捉え、低価格でも品質の低いサービスを提供する事業者が登場し、市場の健全な発展を阻害する危険性が懸念されます。このため、新たなサービスであるディジーズ・マネジメント・プログラムの品質を担保するための仕組みが社会に求められています。
上記の状況を踏まえ、日本のディジーズ・マネジメント分野の品質確保策については、事業者の創意工夫を活かし、健全な市場競争を促進しつつ品質の向上を図っていく、バランスの取れた方策を検討していく必要があります。
メンバー(敬称略、順不同、肩書は当時)
座長
| 田中滋 | 慶應義塾大学大学院経営管理研究科 教授 |
|---|
委員
| 橋本廸生 | 横浜市立大学附属病院 医療安全管理学 教授 |
|---|---|
| 河口洋行 | 国際医療福祉大学大学院 助教授 |
| Gregg L. Mayer | President, Gregg L. Mayer & Company, Inc. |
| 岡本茂雄 | セントケア・ホールディング株式会社 事業推進部 担当部長 |
| 小林篤 | 株式会社損保ジャパン日本興亜総合研究所 代表取締役専務 |
研究スタッフ
| 完山晃栄 | ヘルスケアトータルサポート株式会社 メディカル・ディレクター |
|---|---|
| 大関正和 | ヘルスケアトータルサポート株式会社 アクチュアリー |
事務局
| 矢倉尚典 | 損保ジャパン総合研究所 主任研究員 |
|---|---|
| 久司敏史 | 損保ジャパン総合研究所 主任研究員 |
| 田中健司 | 損保ジャパン総合研究所 研究員 |
| 川端勇樹 | 損保ジャパン総合研究所 研究員 |
| 森朋也 | 損保ジャパン総合研究所 研究員 |
| 後藤愛 | 損保ジャパン総合研究所 研究員 |
会合議事要旨
ディジーズ・マネジメント政策課題研究会 (2005年10月~2012年3月)
今後わが国においてディジーズ・マネジメントを発展させ定着させていくための政策課題について討議する学識経験者を中心とした研究会です。(主催:公益財団法人損保ジャパン記念財団(当時))
研究会について
研究会の目的
ディジーズ・マネジメント(以下「DM」という)は患者や医療プロバイダーに対する支援を行うことによって、診療・療養の効果を高めるとともに、医療費の面でも最適化を図るための取り組みであり、日本におけるDMの発展は、医療資源配分の最適化を通じて、国民の幸福の増大につながると考えられます。一方、現在の日本では、DMを行うために必要な基盤が整っていない状況にあるため、本研究会では、日本においてDMを発展させるための政策課題として、DMに必要な基盤の整備について研究します。
報告書
研究会活動の報告として、2012年3月、損保ジャパン記念財団叢書第82号「ディジーズ・マネジメントに関する政策の国際比較」を刊行しました。損保ジャパン記念財団のホームページからダウンロードできます。
メンバー(敬称略、順不同、肩書は当時)
座長
| 田中滋 | 慶應義塾大学大学院経営管理研究科 教授 |
|---|
委員
| 松田晋哉 | 産業医科大学公衆衛生学教室 教授 |
|---|---|
| 坂巻弘之 | 名城大学薬学部臨床経済学研究室 教授 |
| 森山美知子 | 広島大学大学院保健学研究科保健学専攻看護開発科学講座 教授 |
| Gregg L. Mayer | Gregg L. Mayer & Company, Inc. President Dr. |
| 目黒昭一郎 | 麗澤大学大学院国際経済研究科 教授 |
| 真野俊樹 | 多摩大学 教授 |
| 河口洋行 | 成城大学経済学部教授 |
| 田城孝雄 | 順天堂大学医学部准教授 |
| 平井愛山 | 千葉県立東金病院院長 |
| 椎名正樹 | 健康保険組合連合会理事 |
| 橋本廸生 | 横浜市立大学付属病院 医療安全管理学 教授 |
| 岡本茂雄 | セントケア・ホールディング株式会社 執行役員 事業開発部長 |
| 小林篤 | 損保ジャパン総合研究所 ファカルティフェロー |
事務局
| 百瀬剛 | 損保ジャパン総合研究所 取締役社長 |
|---|---|
| 佐伯治俊 | 損保ジャパン総合研究所 取締役 |
| 久司敏史 | 損保ジャパン総合研究所 主任研究員 |
開催記録
配布資料、議事要旨の一部がご覧いただけます。
- 第6回(2007年7月)、第5回(2006年11月)、第4回(2006年6月)の開催記録は掲載しておりません。
シンポジウム
「ディジーズ・マネジメント政策課題研究会」では、2006年1月に、米国の公的医療保障制度におけるディジーズ・マネジメント導入の動きについて学ぶとともに、日本における導入可能性と課題について討議することを目的とした国際シンポジウム「これからの生活習慣病対策のあり方を探る-米国のメディケア、メディケイドにおけるディジーズ・マネジメント・プログラム導入から学ぶ」を開催いたしました。
メディケアにDMを導入する担当部局(CMS)の企画アドバイザー、メディケアのDMプログラムに参加している民間のディジーズ・マネジメント会社などを招き、研究会委員と活発に討議しました。
ディジーズ・マネジメント実践事例研究会(2005年7月~2007年7月)
ディジーズ・マネジメントの実践事例の中で生じている課題と解決策について討議する実務者を中心とした研究会です。
研究会について
研究会の目的
近年、さまざまなフィールド(職域、地域等)において様々な実施主体(事業主、保険者、医療機関、民間企業等)がディジーズ・マネジメント(以下「DM」という)の実践を開始しています。しかし、国内におけるDMの実践の歴史は浅く、DMに必要な基盤が整備されていないため、DMの実践にあたって各フィールド・実施主体では様々な課題を抱えています。このため、本研究会では、DMの実践事例において生じている具体的な課題とその解決の方法について、DMの実践に関心を持つ方々で討議し、会員の相互啓発を図るとともに、日本のDM活動の発展に寄与することを目的としています。
メンバー(敬称略、順不同、肩書は当時)
座長
| 田中滋 | 慶應義塾大学大学院経営管理研究科 教授 |
|---|
委員
| 松田晋哉 | 産業医科大学公衆衛生学教室 教授 |
|---|---|
| 坂巻弘之 | 名城大学薬学部臨床経済学研究室 教授 |
| 森山美知子 | 広島大学大学院保健学研究科保健学専攻看護開発科学講座 教授 |
| Gregg L. Mayer | Gregg L. Mayer & Company, Inc. President Dr. |
会員
DMの実践に関心のある実務家、研究者
事務局
| 小林篤 | 損保ジャパン総合研究所 代表取締役専務 |
|---|---|
| 矢倉尚典 | 損保ジャパン総合研究所 主任研究員 |
| 久司敏史 | 損保ジャパン総合研究所 主任研究員 |
| 田中健司 | 損保ジャパン総合研究所 研究員 |
| 川端勇樹 | 損保ジャパン総合研究所 研究員 |
| 森朋也 | 損保ジャパン総合研究所 研究員 |
| 後藤愛 | 損保ジャパン総合研究所 研究員 |
「ディジーズマネジメントの実践-生活習慣病対策の新展開」出版
研究会活動の集大成として、2009年3月に本書を出版しました。
会合議事要旨
- 詳細は、ディジーズ・マネジメント・レポーターに掲載します。
ディジーズ・マネジメント・レポーター (2004年3月~2012年3月)
国内の地域、職域における疾病予防支援の取組、介護予防の取組など、様々なフィールドで行われている、ディジーズ・マネジメントとして整理できる取組事例を紹介する情報誌です。ディジーズ・マネジメントに携わる皆様に、実践的な情報をご提供します。日本語、英語の双方で発行し、国内だけでなく、海外へも日本のディジーズ・マネジメントの取組を紹介しています。
欧米のヘルスケアビジネスおよびディジーズ・マネジメント研究会(2001年4月~2005年9月)
米国で発展したディジーズ・マネジメントを広くわが国に紹介することを主な目的とした研究活動を行いました。報告書およびシンポジウムの内容を掲載しております。
研究会について
研究報告書
「欧米のヘルスケアビジネスおよびディジーズ・マネジメント研究会」では、2003年6月には研究報告書「米国におけるディジーズ・マネジメントの発展」を刊行いたしました。
また、2003年11月、医療の質とコストをマネジするための新しい技術であるディジーズ・マネジメントの可能性と課題につき、研究者、医療提供者、保険者、行政の方々にご発表・ご討議いただくことを目的として、シンポジウム「ディジーズ・マネジメント発展の可能性と課題」を開催いたしました。
シンポジウム
「欧米のヘルスケアビジネスおよびディジーズ・マネジメント研究会」では、研究報告書「米国におけるディジーズ・マネジメントの発展」(財団叢書No.67)(2003年6月刊行)に基づき、医療の質とコストをマネジするための新しい技術であるディジーズ・マネジメントの可能性と課題につき研究者、医療提供者、保険者、行政の方々にご発表・ご討議いただくことを目的として、2003年11月にシンポジウム「ディジーズ・マネジメント発展の可能性と課題」を開催いたしました。
シンポジウムの概要は、ディジーズ・マネジメント・レポーター No.1でご覧いただけます。
寄稿記事・論文
日経産業新聞(2023年10月31日から11月15日まで、全10回、土日祝日除く)
「戦略フォーサイト」のコーナーに、久司敏史取締役研究部長、岡田豊上席研究員、野田彰彦上席研究員、福嶋一太主任研究員、樋口拓也主任研究員による「地域共生社会と企業」が連載されました。
以下のPDFファイルにて閲覧できます。日本経済新聞社の許諾を得て記事を掲載いたします。
掲載内容詳細
世界経済フォーラム アジェンダブログ (2022年1月)
岡島主任研究員がヘルスケアの進展に関する寄稿をしました。
https://www.weforum.org/agenda/2022/01/biggest-healthcare-shifts-experts-expect-to-see-in-2022
SankeiBiz (2021年12月11日付)
『ベーシックインカムはもう"夢物語"じゃない? 世界各国で実証実験…日本の現在地は』のコーナーに、野田上席研究員のコメントが紹介されました。
日経メディカル(2021年11月30日付)
岡島主任研究員が『医療を変える「ヘルスケア・データガバナンス」って何?』を寄稿しました。
https://medical.nikkeibp.co.jp/leaf/mem/pub/series/governance/202111/572599.html
「要会員登録(無料)」
「Health Biz Watch」(2021年7月14日号)
健康ビジネスの情報サイト「Health Biz Watch」に、同サイトの編集主幹&Authorである大川耕平氏による研究部長久司敏史のインタビューが掲載されました(シンクタンクはどう見るヘルスケアの近未来)。
読売新聞 (2021年4月5日付)
「安心の設計 支え合い あしたへ」のコーナーに、岡島主任研究員への取材コメントが掲載されました。
日経産業新聞(2021年3月5日から19日まで、土日祝日等除く)
「戦略フォーサイト」のコーナーに、岡島主任研究員による「超高齢時代の顧客対応」が連載されました。
老年社会科学 (2020.10 Vol.42-3)
高杉友主任研究員らの下記論文が「老年社会科学」(2020.10 Vol.42-3)に掲載されました。
高杉友, 近藤克則. 日本の高齢者における生物・心理・社会的な認知症関連リスク要因に関するシステマティックレビュー. 老年社会科学42(3):173-187,2020.
日本老年学的評価研究(Japan Gerontological Evaluation Study) プレスリリース
https://www.jages.net/library/pressrelease/?action=cabinet_action_main_download&block_id=3333&room_id=549&cabinet_id=224&file_id=8791&upload_id=10799
保健医療科学 69巻3号(2020年8月号)
高杉友主任研究員らの下記論文が「保健医療科学」69巻3号(2020年8月号)に掲載されました。
高杉友,梅山吾郎,島崎敢,横山由香里,原岡智子,池田真幸,岡田栄作,尾島俊之.
熊本地震における要配慮者に対する保健医療・福祉分野の災害対応に関する課題と対策 質的研究を通して.保健医療科学.2020;69(3):296-305.
https://www.niph.go.jp/journal/data/69-3/202069030011.pdf
日経産業新聞(2020年4月16日から5月21日まで、土日祝日除く)
「戦略フォーサイト」のコーナーに、当研究所研究部長 久司敏史、SOMPOヘルスサポート 桜又彩子氏による「健康経営 その先へ」が連載されました。
以下のPDFファイルにて閲覧できます。日本経済新聞社の許諾を得て記事を掲載いたします。
掲載内容詳細
- 健康経営 その先へ(1)感染症対応も主要課題に
- 健康経営 その先へ(2)支援プログラムが多様化
- 健康経営 その先へ(3)米国では生活全般が対象
- 健康経営 その先へ(4)制度の日本、自発的な米国
- 健康経営 その先へ(5)まず「何のため」を明確に
- 健康経営 その先へ(6)総論賛成・各論反対の壁
- 健康経営 その先へ(7)「いきなり成果」は求めず
フジサンケイビジネスアイ(2020年4月15日付)
「現場の風」のコーナーに、当研究所研究部長 久司敏史への取材記事が掲載されました。
https://www.sankeibiz.jp/business/news/200415/bsm2004150500012-n1.htm
月刊カレントテラピー(2019年8月号)
特集「認知症の早期発見と進展防止―超早期の介入に向けて―」に、研究部長 久司敏史が執筆(共著)した論文が掲載されました。
『超早期予防から支援まで―企業の取り組み―』
https://www.lifemedicom.co.jp/
■書店販売書籍
下記書籍は、書店にてご購入ください。
| 監修 | 田中滋・松田晋哉・坂巻弘之・森山美知子 |
|---|---|
| 編集 | 損保ジャパン総合研究所 |
「ディジーズマネジメントの実際 -生活習慣病対策の新展開」
⇒日本医学出版・116頁・定価(本体2,800+税)

日本国内の生活習慣病対策における先進事例を紹介し、それらの実践事例を通して見えてきた現時点の実践上の主要課題をテーマとして、同分野における第一線の研究者による座談会での討議を掲載している。
<本書の構成>
| 第1章 | 研究者座談会「疾病予防活動・事業における実践事例の研究会を開催した意義」 |
|---|---|
| 第2章 | 7つの実践事例の紹介と解題(実践から得られる示唆) |
| 第3章 | 座談会のための課題整理 |
| 第4章 | 研究者座談会「現時点における実践上の主要な課題」 |
第12回ディジーズマネジメント政策課題研究会 議事要旨
日時:2010年3月26日
2010年3月26日、第12回会合を開催しました。
<ご報告要旨>
1、豪州における医療制度の概要
- 豪州では医療費支出が増加する傾向にあり、また今後の高齢化の進行が予測されている。
- 豪州では、全国民を対象とする公的制度(メディケア)が存在し、メディケアLevy等の税を財源として運営されている。
- 一方で民間保険も存在し、民間保険加入者は払込保険料の一部が政府から還付される。
- メディケアの入院給付は、患者区分および病院区分(それぞれpublicとprivateの区分がある)により、給付水準や病院・医師の選択の自由度が異なる。メディケアの外来診療給付は、一般医の診療と専門医の診療とで給付水準が異なる。
- メディケアでは、一般医による慢性疾患管理の取り組みが給付の対象となっている。
2、豪州におけるDMの捉え方と国の施策
- DM関連の団体(Australian Disease Management Association. ADMA)は、DMに関して、「自己管理、行動変容、健康リスク管理等の要素を含むものであり、特定疾患患者向けのモデルもあれば、複数疾患を併発している患者向けのモデルもある」と指摘する一方、各州では、「Chronic Disease Management」という呼称により、DMを慢性疾患患者の管理全般として捉えている。
- 2005年に国家としてのDMに関する施策であるNational Chronic Disease Strategyが示された。慢性疾患の発症・重症化の予防や入院の抑制を目的としており、一貫性のある予防の取組み、早期発見・早期治療、統合的・継続的な予防とケア、自己管理に重点を置いている。
3、Australian Primary Care Collaboratives Program(APCCプログラム)
- プライマリケアのプロバイダーが協働することにより患者のアウトカムの改善等を図るプログラムであるAPCCプログラムが、連邦政府財源により運営されている。
- APCCプログラムでは、「アクセスとケアの改善」「糖尿病」「冠状動脈精神疾患」「COPD」「慢性疾患の予防と管理」の5つの領域を対象としている。
- APCCプログラムでは、1回当たり2日間のワークショップが3回行われ、PDSA(Plan、Do、Study、Act)サイクルによるケアの改善、対象領域における月次データ(登録患者数、投薬・予防接種を受けた患者の割合、リスク指標が一定水準以下にコントロールされている患者の割合等)の収集が行われる。
- 2005年から2007年にかけてフェーズ1が行われ、2008年よりフェーズ2が始動している。フェーズ1を通じて、リスク要因のコントロールや投薬状況について一定の改善が確認されている。
4、州のDM政策(New South Wales州、Victoria州、Western Australia州の3州を中心に取り上げた。)
- New South Wales州のDM政策
- 慢性疾患患者の入院の防止に重点を置いたNSW Chronic Care Programは、2000年から2009年にかけて3つのフェーズに分けて展開され、COPDや心不全の患者における入院期間の減少等の効果が得られた。
- 慢性疾患の発症予防に重点を置いたNSW Chronic Disease Prevention Strategyは、2003年から2007年において展開された。心臓血管系疾患や糖尿病等の疾患に加えてメンタルヘルスも対象としており、生活習慣における様々なリスク要因に注目している。また、予防のための取組みの支援や、アボリジニのような高リスク層への対応等が重点行動項目として掲げられた。
- Victoria州のDM政策
- Hospital Admission Risk program (HARP)は、慢性疾患患者の入院の抑制を目的として2001年に始動し、1回の緊急入院あたりの平均入院期間が減少する効果が確認された。
- Integrated Chronic Disease Management (ICDM)は、慢性疾患患者の健康状態を良好に保つために、さまざまな医療プロバイダーが連携して、患者の自己管理の支援や行動の改善を援助する取組みである。ICDMでは、米国の医療系研究機関MacColl Institute for Healthcare InnovationのEd Wagnerらが考案したモデルを採用しており、患者自身をケアの中心に位置付けている。ICDMにおける患者自己管理のためのサービスの提供・調整を主たる目的とした、プライマリケアのプロバイダーによるパートナーシップも構築されている。
- 州立のプライマリケア機関の特定の取組みを対象に、補助金が交付されている。2010年度は、PDSAサイクルによる改善、チーム医療、経済的・社会的に不利な集団へのケアが対象となっている。
- Early Intervention in Chronic Disease in Community Health (EIiCD)は、将来入院の必要性が生ずる可能性のある慢性疾患患者を対象とした、コミュニティベースの早期介入サービスである。
- Western Australia州のDM政策(Healthy@Home)
- Chronic Disease Serviceは、糖尿病、COPD、慢性心不全の患者を対象としており、健康状態の改善と自立した生活の促進を目的として、さまざまな医療スタッフがチームを組成して3ヶ月から6ヶ月にわたりサービスを提供するものである。
- Community Physiotherapy Services(CPS)は、理学療法士による運動・自己管理をベースとした介入プログラムであり、慢性疾患患者全般を対象とするもの、特定疾患の患者にフォーカスしたもの、体重負荷に耐えられない人向けに水中運動をベースとするもの等、種々のタイプが提供されている。
- Hospital in the Home Services(HITH)は、本来入院が必要な患者を入院させずに、短期間の在宅ケアで対応する取組みである。24時間のバックアップ体制をとり、医療スタッフによる医的管理が行われる。
- 電話によるコーチングも提供されているが、患者による自己管理の促進の観点から行われる通常のコーチングのほかに、入院中の心臓病患者の中からコーチが参加者を選定して行われるThe COACH Program(後述)がある。
5、豪州におけるDMプログラムの事例:The COACH Program
- The COACH Programは、慢性疾患の管理における治療のギャップを解決するための戦略として、Melbourne大学のMargarite Vale博士の開発により、1995年にスタートした。
- The COACH Programは、冠状動脈精神疾患、脳卒中、2型糖尿病等を対象疾患としており、州の公的医療部門、民間保険会社といった利用者側がトレーニングを受けて、患者へのコーチングの役割を担うこととなっている。また、Webベースのソフトウェアにおいて、コーチングに関するさまざまな機能が提供されている。
- The COACH Programは、「目標達成に関する患者の知識の確認」→「推奨される治療法の説明、理由づけ」→「患者が医師と話し合えるようにするためのトレーニング」→「次回コーチングに向けた目標設定」→「進捗状況の評価」というサイクルを、目標が達成されるまで繰り返される。
- The COACH Programのエビデンスとして、冠状動脈精神疾患患者を対象とした無作為抽出による比較試験が2回行われ、1996年から1998年にかけて1つの機関で行われた最初の試験では、総コレステロール値に関して介入群が対照群より有意に低い結果となり、続いて1999年から2000年にかけて6つの機関で行われた試験でも、総コレステロール値等の改善度合いに関して、介入群が対照群より有意に高い結果となった。
6、豪州におけるDMの課題
- 豪州では様々な組織がDMに取り組んでおり、特定疾患に関する臨床上のガイドラインが確立されているが、全国的なDMの標準、パフォーマンス評価の手法、認証システムはまだ確立されていない。
- その他、財源の確保、ITの導入、エビデンスに基づくDMプログラムの重要性の認識が、課題として指摘されている。
報告内容の詳細については、DM政策課題研究会発表資料「豪州におけるディジーズマネジメント(PDF)」をご参照ください。
2010年4月15日発行の、損保ジャパン日本興亜総合研究所トピックスVol.7「豪州におけるディジーズマネジメントの動向」においても、同様のテーマを取り上げています。
<質疑>
- Q)アボリジニが高リスク集団というのは遺伝的に、あるいは環境上の要因により、糖尿病のリスクが高い集団ということか。
- A)アボリジニの健康問題に特化した国家の政策が展開されているが、糖尿病等特定疾患のリスクを問題視し、焦点を当てているのかどうかは不明。
- A)教育の問題が大きいのではないか。そのため食生活も不適切なものとなり、糖尿病のリスクが高まるのではないか。
- Q)遠隔地におけるDMは電話による介入が適しているという根拠はあるか。
- A)現地調査で確認したところによれば、少なくとも状況として、電話と比較してWebの利用は低いようである。
- A)テレメディスンがかなり発達してきたことを背景に、電話を中心としたDMが展開されているのではないか。
- Q)州政府がDMを進める経済的インセンティブはあるか。
- A)豪州はイギリスと同様に、限られた予算枠の中で病院の予算を削り、DMに振り分ける仕組みである。予防によって患者の症状の悪化を抑制できればできるほど、配分される予算額も増加する。
- Q)豪州では、入院の待ち行列の長さが問題となっているようだが。
- A)もともと公的病院では病床数がコントロールされていたため病床不足をきたしていた。その後民間病院の導入により病床数を増やし、待ち行列を減らそうという努力はなされている。
- Q)The COACH Programの臨床的なエビデンスとは別に、資源消費に関するエビデンスのデータはあるのか?
- A)The COACH Programに関しては公表されていないようであるが、一般に資源消費の変化に関するデータについては、ADMAが有しているのではないか。
- Q)利用者にコーチングを行わせる The COACH Programには、特殊な行動変容を起こすノウハウがあるのか?
- A)The COACH Programにおけるノウハウについては不明であるが、最近は、最もエビデンスがあると考えられている認知行動療法に基づく介入が主流となっている時代になっているという背景があるのではないか。具体的には、バンデューラの自己効力感の理論を取り入れて、目標設定を行い、達成したら褒めて次の目標に進む形でのコーチングが奏功しているようである。
以上
第11回ディジーズ・マネジメント政策課題研究会 会合議事要旨
日時:2009年11月6日 18:00~19:30
場所:場所:損保ジャパン記念財団 会議室
2009年11月6日、第11回会合を開催しました。第11回会合では、名城大学の坂巻弘之教授が、「韓国の事例管理」をテーマに講演し、その後委員による質疑が行われました。
<ご報告要旨>
1、韓国の医療制度概要
- 韓国の人口は約5,000万人と、日本の半分弱である。
- 韓国の医師数は人口1,000人当たり、1.6名。日本の2.0人よりも少ない。
- 人口1,000人あたりの看護師数3.8人(日本9.0人)、薬剤師数0.6人(日本1.3人)、急性期ベッド数6.4(日本8.4)、慢性期ベッド数0.2(日本2.9)は、いずれも日本より少ない。
- 一人当たり医療支出は、日本の半分弱である。
- 1989年に国民皆保険を達成。
- 1996年にオンライン請求を開始し、2000年に全面オンラインを達成。
- 2000年に保険者が統一され、単一保険者「韓国健康保険公団」(National Medical Insurance Corporation : NMIC)となっている。
- 同2000年、完全医薬分業を導入(西洋薬のみ)。
- 日本の支払基金に相当するのが、「健康保険審査評価院」(Health Insurance Review Agency : HIRA)であり、韓国の全レセプトデータが集まる。
- 韓国健康保険公団は健診を行っており、国はレセプトデータと健診データの双方を保有している。
- 韓国健康保険公団が、本講演のテーマである事例管理の実施主体となっている。
- 公衆衛生の体制は、保健所(Health Center)、保健支所(Health Sub-center)、PHP(Primary healthcare Post)の三段階となっている。保健所、保健支所において、主として低所得者向けの健康増進事業が実施されている。
- 一時予防(健康増進、健康教育)は保健所、二次予防(健診)は韓国健康保健公団、三次予防(重症化予防、リハ)は医療機関が、それぞれ担う。
2、韓国における事例管理(Case Management)とは
- 韓国における事例管理は、「個人のニーズを包括的に満たせるようにする一連の活動であり、直接的なサービス提供ではなく、個人のニーズを評価し、使用可能な資源の範囲内でニーズを満たせるよう機能連携すること。」と定義されており、日本の介護保険のケアミックスに近い概念となっている。
- 対象者は、既に疾患を有している個人であり、治療の位置付けであり、一定の基準に沿って個人が選択される。
- 現状分析(健康度、医療費、ライフスタイル等)と問題把握、目標設定、教育(介入)、効果の分析、フィードバックという流れに従って実施されており、集団を対象とした疾病管理と共通している。
3、韓国事例管理の導入経緯と概要
- 2000年の医薬分業により医療費が34%増加したが、そのうち生活習慣に起因する慢性疾患が大きなシェアを占めていた。過少受診、過多受診などの非合理的な受診行動を是正し、医療費をコントロールすることが重要視された。
- 2002年、日本の厚生労働省にあたる保健福祉部が、米国、カナダ、オーストラリアの事例調査を行った。
- 2002年、国民健康保健公団の165支部のうち15支部で事例管理のパイロットスタディが実施された。2004年より104支部、2005年に全165支部に拡大した。
- 対象疾患として、高血圧、糖尿病、脳卒中、心不全、小児喘息(いずれも外来)が選定され、パイロットスタディがスタートした。その結果を受けて、進行の早い心不全と小児喘息が除外された。2008年、関節炎と高脂血症(脂質異常症)が追加され、現在5疾病が対象となっている。
- 対象者の選定プロセスは以下のとおりである。まず、公団がレセプト資料を活用して一次選定を行う(予測モデルは利用していない)。優先順位基準を設け、優先順位を付けた後、優先順位に従って対象者に案内文を送付する。続いて事例管理者が電話により訪問日を約束する。対象者との面接を行い、参加の同意を取り付ける。
- 事例管理開始後のプロセスは以下のとおりである。まず、対象者の面接より健康問題やニーズのアセスメントを行い、計画を立案する。事例管理者が事例管理を実施後、目標達成度を評価し、電話や郵便でフォローアップする。必要に応じて再登録を行う。
- 現在、健診データ、指導内容等のデータをいつでもどこでも入力できる仕組みづくりとしてU-Health基盤強化試行事業が行われている。
4、人材開発
- 事例管理者としては、以下の2職種がある。
- 健康管理士:健康管理士には1級と2級がある。一定期間の臨床経験があり、看護師免許を保有している者が現場で実務経験を積むことと並行して、オンライン教育、集団教育を規定時間受け、資格認証試験を通ると健康管理士2級を取得できる。初回教育では、事例管理の背景・概要、健康保険制度の概要、事例管理プロセスなどの基本的事項について学ぶ。健康管理士2級取得後、さらに実務経験を積みながら、規定時間の集合教育を受け、資格認証試験を通ると、健康管理士1級を取得する。事例管理に関する深い専門知識に関する教育が行われる。
- 事例管理担当者:看護師または社会福祉士の免許または一定の資格を持つ公団職員が、所定の教育を受けた後に登録される。疾病別の過程や、健康保険政策の課題と方向、地域社会の資源活用等に関する教育が行われる。
- テキストはアメリカのCase Management Adherence Guideline等が翻訳されたものも使われている。
5、モニタリング
- 品質管理のためのモニタリングシステムが導入されている。プロセスがきちんと行われているかが主として評価される。
- プロセスについては、対象者に接触する初期段階から、事例管理の終了までを以下の4段階に分け、それぞれについてモニタリングの指標開発が行われている。
- 第一段階「電話で接触を試みる段階」
- できるだけ優先順位の高い対象者から順に約束を取り付ける。
- 電話接触をした相手との訪問約束の成功率を最大化する。
- 第二段階「対象者を訪問して、(参加)登録を行う段階」
- 訪問約束を必ず履行する。
- 登録成功率を最大化する。
- 第三段階「事例管理を遂行する過程」
- 相互協力的な関係を維持する。
- 中間脱落せず、最後まで集結する。
- 対象者ごとの事例管理過程の目的を達成する。
- 第四段階「事例管理を終了し、登録する段階」
- 対象者との関係を円満に集結する。
- 実施された内容を詳しく記録し、電算入力資料を整理する。
- その他、担当者の業務評価(知識、スキル、実績等)、アウトカム評価(正常化の割合、満足度等)がモニタリング指標として使われている。
- 2005年に実施されたパイロット事業での満足度評価は、「スタッフへの満足:89.9%」「サービスへの満足:83.0%」であった。
6、健康サポート企業
- 韓国で健康サポート事業を展開するHealth Max社のCADY(Care Diary)という商品を簡単に説明する。
- CADYは、体温計、体重計、体脂肪計のデータを、USBや無線を用いてPCに取り込み分析する。健康増進は保健所の所管であり、保健所との契約の下に健康増進事業のサポートサービスを行っている。現在は、江南、江東における保健所と契約し、健康増進事業の一部を受託している。同種のサービスを提供する企業は、現在は韓国では同社のみとなっている。
7、日本への示唆
- 「統一保険者」:韓国では統一保険者のため、競争が生じにくい構造になっている。日本の特定健診・特定保健指導で生じている保険者間の競争のようなものはない。
- 「健康増進と疾病重症化との関係」:健康増進と重症化予防の二つの活動について、データの保有と実際のアクティビティが必ずしもうまくマッチしていない。その点、日本の特定健診・特定保健指導は、重複がないという意味では優れているのではないかと考えられる。
- 「情報技術の利用」:U-Health構想が一部実現されている、レセプトの完全電子化など、情報技術に関しては日本よりも非常に進んでいる。
- 「人材育成・品質管理のあり方」:ウェブを用いた教育体系など、参考にできる部分がある。
報告内容の詳細については、DM政策課題研究会発表資料「韓国の事例管理(PDF)」をご参照ください。
<質疑>
- Q)国民健康保健公団の実施している事例管理と、保健所が実施している健康増進というのは政策的には関連性があるのか。
- A)関連はない。その点では、三次予防と特定健診・特定保健指導がほとんど別に行われている日本の状況に似ている。
- Q)無料の事例管理を展開すれば、国民の保険料負担が増加すると考えられるが、韓国はその点をどのように考えているのか。
- A)現時点では不明だが、注視していく必要がある。
- Q)パイロットプログラムについて、諸外国で最も成功している心不全と小児喘息が失敗したことについて、原因は何だと考えるか。
- A)韓国の事例管理は直接の医療管理をせず、プランを作成するのみである。それが原因ではないか。
- Q)韓国の事例管理では対象者の投薬のコントロールなどは行わないのか。
- A)法律で医療行為は行えない。現在の政権は、健康増進におけるサービス事業の規制緩和を公約としており、例えば、栄養相談に関する規制緩和等が検討されている。
- Q)韓国では徴兵制度があり、この時期、ある種の生活習慣に対する介入が行われているとは考えられないか。そのようなデータはないのか。
- A)特にそのような研究成果は見たことがない。徴兵制度については、たばこやお酒などの悪い習慣を覚える時期と指摘する人もいる。
- Q)Health Max社は、現在は健康増進をやっているということだったが、事例管理にこの手法は応用できないのか。
以上
第10回ディジーズ・マネジメント政策課題研究会 会合議事要旨
日時:2009年6月19日 18:00~19:30
場所:場所:損保ジャパン記念財団 会議室
2009年6月19日、第10回会合を開催しました。第10回会合では、損保ジャパン日本興亜総合研究所事務局が、「ドイツのディジーズ・マネジメント・プログラム(DMP)」をテーマに報告を行い、その後委員による質疑が行われました。
<ご報告要旨>
1、ドイツのDMPの概要
- DMPは、公的保険者である疾病金庫を実施主体とする慢性疾患の重症化予防プログラムであり、2003年に導入された。
- DMPの対象疾患は、2型糖尿病、乳がん、冠動脈性心疾患、1型糖尿病、喘息、慢性閉塞性肺疾患である。
- DMPの登録者数は、2007年末時点で、400万人以上にのぼる。
- 2003年、DMPはリスク構造調整におけるリスクファクターのひとつとされている。なお、リスク構造調整とは、疾病金庫が収入水準、年齢など保険料収入や保険給付に影響を与える要素となるリスクファクターにより加入者を選別することがないよう、疾病金庫間で交付金の調整を行う制度である。
- リスク構造調整の改革のための法律により、DMP対象疾患の選定基準およびDMP実施に際しての参加条件、診断、治療などの基準が規定されている。
- DMPの実施には、疾病金庫、家庭医・専門医・病院などの医療供給者、患者がそれぞれ定められた役割を果たしている。特に、家庭医がコーディネーターとしての役割を担うのがドイツのDMPの特徴である。
- DMPは、まず疾病金庫と医師が契約を締結し、その後疾病金庫による連邦保険庁へのDMP申請、同庁の評価を経て認可される。
- DMP実施の流れについて、2型糖尿病では、診断→被保険者の参加同意書への署名→被保険者の自発的参加→治療計画と目標の設定→治療(必要に応じて専門医・病院への紹介)→継続的ケアの順で行われる。
2、政策にディジーズ・マネジメント(DM)が組み込まれていった過程
- DMP導入の背景には、人口の高齢化、医療費の増加、慢性疾患患者の増加があった。
- 政府の調査報告書により、医療の質および効率性の低さ、慢性疾患関連医療費の比率の高さ、医療機関間の連携欠如が指摘された。
- DMPを慢性疾患のどの段階を対象とするかについて政府機関で検討された。
- DMPの導入に関し、当初は医学会からの批判的な反応があったが、次第に受容されていった。
3、ドイツのDMPの特徴:主としてアメリカとの比較を通して
- DMP導入時には、認定基準の策定などについてアメリカのDMPを参考にしたといわれている。一方で、アメリカのDMPとの相違点としては、プログラムの柔軟度、民間セクターの担う役割(後述)などがあげられる。
4、DMPの経済的なインセンティブ
- リスク構造調整における交付金の配分が疾病金庫のインセンティブとなっている。
- 医療提供者(家庭医、専門医、病院)は診療報酬、患者は負担金の一部軽減がインセンティブとなっている。
5、民間事業者の役割
- 民間企業は、患者の機密情報を取り扱う業務ができないなど法規上の制限があり、DMPに対してデータ収集、質保証などの限定的な関わりしかできないが、現在では海外およびドイツの民間企業が一定の役割を果たすようになり始めている。
- 公的なDMPの枠外で、DM会社が独自のプログラムを提供しているケースもある(例:ArztPartner almeda社の心疾患治療プログラム)。
6、現時点におけるドイツのDMPの評価
- 国家レベルの大規模な効果測定は、実施されていない。
- 導入当初反対の強かった医師、患者がDMPの利点を理解し、受け入れられてきている。
- 連邦政府が地区疾病金庫(AOK)のDMPに対して評価を実施した結果、血圧の低下、心臓発作などの減少などの改善が確認された。
- 大学がAOKの2型糖尿病の被保険者に対してアンケートを実施した結果、DMP参加者の方が非参加者よりもサービスに対する満足感が高いことが確認された。
- 調査会社がAOKの2型糖尿病DMPに対して実施した調査では、医師との目標の取り決めと達成度の確認をするなど、患者意識の変化が確認された。
- ドイツの糖尿病患者の50%以上が、DMPの認定を受けているなど、DMPの登録・運営状況が改善している。
報告内容の詳細については、DM政策課題研究会発表資料「ドイツのディジーズ・マネジメント・プログラム(PDF)」をご参照ください。
2009年6月に発刊された、損保ジャパン日本興亜総合研究所クォータリーVol.52「ドイツのディジーズ・マネジメント・プログラム - 背景、施策、実施状況 - 」においても同様のテーマを取り上げています。
<質疑>
政策にDMが組み込まれていった過程
- Q)ドイツで慢性疾患を対象としたDMPを導入した背景として、慢性疾患対策の問題を指摘するようなレポートや論文があったのか。
- A)WHOの報告書では、医療の効率性が低いことが指摘されている。
- Q)DMP参加のもとで実施される治療と参加しない場合の治療の内容は違うのか。また、DMPの導入によって何が改善されるのか。
- Q)(ドイツでDMPを導入する前の)慢性疾患の問題点について、仮に治療内容のばらつきがあったなどの情報があれば、DMP導入による治療の標準化によってどういう効果があったかなどが明らかとなり面白い。
- A)例えば、乳がんがDMPの対象疾患となった背景には、マンモグラフィーがちゃんと行われていなかったなどの問題意識があり、DMP導入に際してガイドラインが作成されたという経緯がある。
ドイツのDMPの特徴
- Q)日本でも開業医に対し、慢性疾患管理に関して生活習慣病指導管理料などのインセンティブがあるがそれほど利用されていない。ドイツでは数百万人もの患者が参加しているが、患者の治療への参加を促進することにつき日本とどこが違うのか。
- A)ドイツでは、公的保険者である疾病金庫が参加者を募集する。日本では自発的に診療所に行き治療を始めるという点が違う。
- A)ドイツでは、疾病金庫が患者の登録および医療機関との契約を行い、医療機関が疾病金庫の定めたプログラムを実施している。
- Q)ドイツの家庭医は地域一帯を受け持つという形か、それとも日本と同様に患者のフリーアクセ スが担保されているのか。
- A)患者は、家庭医を決めてもよいし、フリーアクセスを選択してもよい。フリーアクセスの場合は、診察料(3ヶ月に1回、10ユーロ)を医療機関に支払わなくてはいけないが、家庭医を持つ患者はこの10ユーロが免責され、家庭医を持つ経済的インセンティブがある。
- Q)資料28ページで紹介しているプログラムは地区疾病金庫(AOK)のものか。その他の疾病金庫のプログラムはどのようなものか。
- A)AOKが連邦保健省が定めるガイドラインに基づいたプログラムを定めて行っている。社会保険庁への取材では、内容的にはどの疾病金庫もほぼ同様のプログラムになっているとのことである。
- A)ドイツでは法律によって細かい部分まで規定されている。DMPも社会法典第5章で、DMP参加機関の構成や実施における役割等が決まっている。DMPはAOKなど疾病金庫がプログラムを策定するが、社会保険庁に認可されて始めて実施できる。
DMPの経済的なインセンティブ
- Q)リスク構造調整とは具体的にどのような仕組みか。
- A)疾病金庫に高齢者や病気の人などの加入を断らせないよう、被保険者のリスク特性についてはニュートラルで競争の対象とせず、他の部分で競争させるという施策である。所得が低く年齢の高い被保険者の多い疾病金庫は交付金をもらう側となり、所得が高く若い被保険者の多い疾病金庫では交付金をのための拠出を行う側になる。
- Q)DMPとリスク構造調整の関係はどのようなものか。
- A)DMPがリスク構造調整におけるリスクファクターの1つとなっており、DMPに参加する被保険者が多くなれば、当該疾病金庫が交付金を多く受け取ることになる。
- A)DMPを実施している疾病金庫はサービスの質がよく、交付金を受け取る側になるので、保険料も安くなり、ますます被保険者に選ばれる疾病金庫になるという指摘もある。
- Q)すべての疾病金庫(疾病金庫)がDMPを導入したら、リスク構造調整はどうなるのか。(交付金のやりとりができなくなってしまって、競争やリスク構造調整に使うことができるのか疑問である。)
- Q)ドイツのDMPの導入背景に医療費の増加があるとの事だったが、資料42ページの経済的インセンティブの図から医療費が下がる余地があるか疑問である。医療費コントロールの視点ではドイツのDMPは適切な仕組みではないのでは。
- A)医療費の削減については、患者一人一人でなく、ポピュレーション(集団全体)でないと計算できないが、ドイツのDMPではポピュレーションの観念が無く計算ができない仕組みと考えられる。
- A)ストラティフィケーション(階層化)もしておらず、ポピュレーションレベルでのPDCAを実施することは難しいのではないかと思われる。
- A)現地の患者団体に聞いた話では、DMPは良い仕組みであり、医療費の問題でやめるというようなことにはなってほしくはないということであった。
民間事業者の役割
- Q)米国のディジーズ・マネジメント事業者であるHealthwaysなどが参入してドイツに子会社を設立したが、成果は良くないと聞いた。
- A)そもそもDMPはすべて制度の中で運営されているので民間企業の入る余地が少ない。診療報酬体系のもとで実施しているプログラムに対し、民間企業が参加することによる新たなビジネスモデルが確立しうるかどうかというところが日本の慢性疾患管理の状況と近い。
- A)Healthwaysの国際部門の責任者によると、数年前は参入が難しかったが、現在は民間会社にもビジネス機会があるとのことである。
現時点におけるドイツのDMPの評価
- Q)DMPの評価はどのように行われているのか。
- A)DMPの評価については、Institute for Quality and Efficiency in Health Care(IQWiG)という医療の質と経済に関する公的な研究所が行うことが法律で決まっているが、今のところ評価はしていない。他の機関によって研究レベルでの評価が幾つか実施されているという程度である。
以上
第9回ディジーズ・マネジメント政策課題研究会 会合議事要旨
日時:2009年3月23日 18:00~19:30
場所:損保ジャパン記念財団 会議室
2009年6月19日、第10回会合を開催しました。第10回会合では、損保ジャパン日本興亜総合研究所事務局が、「ドイツのディジーズ・マネジメント・プログラム(DMP)」をテーマに報告を行い、その後委員による質疑が行われました。
<ご報告要旨>
1、カナダの医療制度
- カナダにおいては、州政府が医療保障制度の運営を行い、全ての住民が制度の対象となっており、医療機関での診療を原則無料で受けることができる。連邦政府は、州政府に対して財政支援、監督等を行い、また、先住民等を対象とした医療制度の提供等、州の制度を補完する役割を果たしている。
- 医療保障制度の適用対象外となっている医薬品の一部、歯科、医療材料等をカバーするため民間保険が存在する。
- 急性期病院の診療報酬は、Case Mix Group(CMG)と呼ばれるカナダ版の診断群分類を用いた定額払いとなっている。
- プライマリケアは、基本的に民間の診療所または地方政府が運営している保健所で提供される。診療報酬は、出来高払い(Fee For Service)となっている。
- 患者は医療機関に対するフリーアクセスが保証されているが、急性期病院はプライマリケアを担う民間の診療所からの紹介が基本であり、救急以外の外来は行わない。ただし、プライマリケアと急性期病院の分離が望ましくないとの意見があり、現在は大学病院等の病院の中には、家庭医部門と呼ばれるプライマリケア部門がある。大学病院の家庭医部門が、急性期病院とプライマリケアをつなぐ調整役になっている。
2、ケアギャップ 概念に基づく事業展開
- カナダにおいて慢性疾患管理(chronic disease management。以下、「CDM」とする。)を進めてきた第一人者は、Terrence J Montague教授である。Montague教授が提唱したのが、ケアギャップという概念である。ケアギャップとは、「当該疾患のリスクにさらされている集団における最善の治療と実際に行われている治療との間の差をあらわすもの」である。
- Montague教授はケアギャップを生じさせる4つの原因をあげている。①不適切な診断、②不適切な処方、③不適切なコンプライアンスおよび④不適切なアクセスである。最初の2つは提供者側の問題である。不適切なコンプライアンスは患者側の問題である。不適切なアクセスは、システムの問題である。ケアギャップは測定可能でなくてはならない。
- 「不適切な診断」:例えば、高血圧、骨粗しょう症は症状が無いために、その可能性を意識的に考えなければ長期間見逃されてしまい、適切な治療を受ければ防ぐことができた循環器の疾患や骨折につながることになる。
- 「不適切な処方」:治療に関する知見は日々新しくなっていく。Montague教授は心筋梗塞に対する処方が、医学部の卒業年度に依存していることを見出し、必ずしも多くの医師が新しい知見に基づいて治療を行っているわけではないことを報告している。
- 「不適切なコンプライアンス」:慢性疾患の根治は難しく、基本的には良好にコントロールされている状況を継続すること、そして重篤化と合併症の発生を予防することが慢性疾患治療の主たる目的となる。これが可能になるためには、患者のコンプライアンスが高いことが求められる。しかし、少なからぬ数の患者が3ヶ月から6ヶ月で治療を中断してしまうことをMontague教授は報告している。
- 「不適切なアクセス」:仮に適切な医療技術または医療施設があったとしても、地理的要因や経済的要因によってアクセスできなければ、大きなケアギャップが存在することになる。地理的要因とは、カナダの場合、国民の90%以上がアメリカとの国境の100km以内に住んでいるといわれているが、それ以外の地域には医者が少ないといった問題をいう。また、経済的な要因として、先住民や移民の問題が挙げられる。
- カナダでは、ケアギャップ概念に基づくCDMが実施されている。CDMの流れは、ベースライン測定、分析、フィードバックおよび介入である。その結果が、さらに測定、分析、フィードバックにつながる。こういったプロセスとアウトカムの継続的な改善を、ITを活用してプライマリケアの中に組み込んでいる。
- CDMが目指すのは、適切な診断と処方によって、疾患および治療に関する最新情報を継続的に医療従事者へ提供していくことである。また、患者教育の推進によって、ヘルス・リテラシーを高めるためのPRを実施し、患者の適切なコンプライアンスを目指す。さらに、医療資源の適正配分を目指す。
- 患者の適切なコンプライアンスに関しては、医師とナースが実施する。看護師を健康教育者として位置づけて、産業保健、学校保健、保健所等地域の中で健康教育を実施している。
- CDMの実施はプライマリケアを担当する医師(primary care physician。以下、「PCP」とする。)が中心となって展開されている。カナダはPCPがかかりつけ医として機能している。軽度の高血圧や軽度の糖尿病などは全てPCPの範囲になる。
- 米国のディジーズ・マネジメントのモデルは保険者モデルであり、医療費のコントロールを目標としたプログラムとなっている。一方、カナダのケベック州で実施されているモデルは、医療サービスの質向上を目標としている。それが、医療費の削減にもつながるし、患者満足度にもつながると考える。患者第一(patient first)の理念に基づいてCDMが実施されている。
3、CDMの例(ICON プロジェクトなど)
(1)ケベック州ノバ・スコティア県におけるICONプロジェクト(Improving Cardiovascular Outcomes in Nova Scotia)
- 実施主体は大学病院と民間の診療所であり、そこに薬局も参加し、患者に働きかけている。資金は、県政府と製薬企業であるMerck Frosst Canadaが提供している。全体のケアコーディネーターは、看護師が担っている。患者数が多く、医師だけでは対応できないため、看護師が、モニタリング、軽微な処方の変更、患者教育等プロトコルに従って実施している。
- 情報共有のため、大学病院、看護師、ICONプロジェクトに参加している診療所、薬局全てを電子カルテでつないだ。この仕組みはOSCARと呼ばれている。無料の電子カルテで、利用者が自分たちで様々な機能をつくり、共有する仕組みである。
- 退院サマリーも統一化されており、共通の枠組みで情報交換することによって、全体の成果を関係者用ニュースレターで流すことができる。
- ICONプロジェクトに重要な役割を担ったのは、Groupe de medecine familiale(以下、「GMF」とする。)と呼ばれる、PCPで構成されたグループである。カナダも日本と同様に独立開業医(solo practitioner)が多い国である。独立開業医が多いと、夜間や週末が休診となるなど、アクセス制限につながる。そこで、GMFをつくって、GMFとメンバー診療所をOSCARで結び、ローテーションを組んで患者の診療に当たるという体制を形成した。そうすることで、1人の医師が複数の医療機関で働くことができ、収入増にもつながる。GMFによって、診察を断られて、かかりつけ医を見つけることができない患者の発生を防ぎ、また、離れた地域に居住する原住民の診療所に交代で行くことによって、アクセシビリティを保障している。
- 大学病院はケアマップと呼ばれる、急性心筋梗塞、慢性心不全、不整脈等の特定の疾患に対する標準的な治療ガイドラインを作成し、診療所に配布する。また、患者に対しても自己教育、自己学習のためのケアマップが配られ、ヘルス・リテラシー向上に役立てている。ケアマップの中で、特定の状態になったらチェックする項目、看護師へ電話する症状等の項目が記載されている。
- 服薬状況のモニタリングのため、カナダに元来存在していた、かかりつけ薬局制度を利用し、薬剤師が服薬状況のモニタリングをする仕組みを形成している。服薬状況をPCPと薬剤師がモニタリングし、問題がある症例については看護師が介入してコンプライアンスを上げていく。さらに、患者組織への情報提供の一環として、薬の服用の重要性を学習させることによって、コンプライアンス向上を目指している。
- PCPに対しては、OSCARを利用することで、標準的な治療ガイドラインを遵守しているか等のモニタリングが可能となる。例えば、糖尿病の診療であれば、半年に1回HbA1cを測定しているか、1年に1回眼科を受診させているかといったような項目である。共通の電子カルテを利用することが、ガイドラインに従った診療の情報提供にもつながっている。
- ICONプロジェクトの効果は、1997年と2002年とを比較した結果、例えば、心筋梗塞の患者に対して退院時のスタチンの処方率は、1997年30%に対し、2002年は65%まで向上した。また、治療のプロセスが、新しい知見を入れて改善することによって、心筋梗塞の退院死亡率減少、1年以内の再入院率減少、慢性心不全(chronic heart failure)の再入院率の減少につながった。このように、プログラムによってプロセスが改善され、それに伴って医療の質向上が認められている。この結果を踏まえ、2003年から県の正式プログラムになっている。
- ICONプロジェクト成功のポイントは、2点ある。1点目は、目的が医療費の節約ではなく、医療の質向上にあったことである。医療の質に焦点を当ててプライマリケアを実施することによって、より医療費を抑制し、患者のQOLを高めた。2点目として、情報の標準化と分析結果のフィードバックである。測定がなければ、質改善のための動機づけはできない。
(2)アルバータ州におけるAIMS(Alberta Improvements for Musculoskeltal Disorder Study)
- 筋骨格系疾患の適切な診断および治療の推進のために行われているプロジェクトである。筋骨格系疾患の社会的負担の大きさを評価するとともに、医療の質向上を目的とした診断と治療パターンの検証が行われている。
(3)アルバータ州におけるASHMA(Alberta Strategy to Help Manage Asthma)
- 大学病院の呼吸器専門医と約160人の独立開業医とが協同で、喘息患者とのパートナーシップに基づいて行っている喘息治療のCDMプログラムである。共通の電子カルテがあり、患者はどこの診療所でも受診できる。
- ケアギャップを測定し、その解消を目的とした種々の取り組みが行われ、再入院率の減少など大きな成果を挙げている。
- 類似のものとしてケベック州で行われているTEAM(Towards Excellence in Asthma Management)がある。
(4)オンタリオ州におけるFORCE(The Fall, Fracture and Osteoporosis Risk Control and Evaluation project)
- 骨粗鬆症に関連する傷病の予防を目的として行われているCDMプログラムである。
- 骨粗鬆症関連疾患のリスク評価、スクリーニングと診断、治療の標準化とその啓発、そして介入プロジェクトの評価が行われている。
- 類似のプロジェクトとして、同じオンタリオ州のハミルトン地域で行われているFTOP (Fracture Think Osteoporosis Project)、マニトバ州で行われているMOMM(Maximizing Osteoporosis Management in Manitoba)、ケベック州で行われているROCQ(Recognizing Osteoporosis and its Consequences in Quebec)がある。
(5)オンタリオ州マクマスター大学におけるDiabetes Hamilton
- マクマスター大学が製薬企業であるMerck Frosst Canadaの支援を得て行っている糖尿病患者を対象としたCDMプログラムである。
- 外来の診察室を基盤とした臨床的な管理だけではなく、ニュースレターやメールなど種々の媒体を通じて患者のエンパワメントを行い、医師患者のパートナーシップに基づいて糖尿病管理を行っていくというプロジェクトである。
4、カナダのCDM成功のポイント
- カナダのCDMから学べることは、大きく3点ある。1点目として、プライマリケアと連動したCDMの重要性である。プライマリケアの中にCDMを組み込み、PCPがCDMを実施するスキルを身につけ、それをサポートするというモデルが、カナダのCDMの成功のポイントである。加えて、医療の質向上を第一に掲げることは大きなポイントである。さらに、ケアコーディネーターとして看護師が重要な役割を担っている。特に福祉と連携する際に看護師の役割は大変重要となっている。
- 2点目として、患者第一という理念である。患者が医療に期待することは何か、患者のエンパワメントを前面に出している。
- 3点目として、情報化である。独立開業の文化が長いカナダにおいて、プライマリケアの枠組みの中でCDMを実施するためには、共通の電子カルテで情報共有したことが大きなポイントであった。情報基盤の上でモニタリングも実施することによって、エビデンスに基づいた医療ができるようになった。
<質疑>
政策にDMが組み込まれていった過程
- Q)患者組織の組織化の主体は患者か、大学病院か?
- A)患者が主体となっているケースもあるが、カナダには地域住民委員会のようなコミュニティ(Regie Regionale)があり、ボランティアで参加している。また、患者組織をつくるのに薬剤師たちが貢献している。
- Q)ケアコーディネーターができるナースはどういった訓練が必要なのか?
- A)看護師資格取得後、大学病院による、ケアコーディネーターを実施するGMFナースになるための半年コースを受講して、IC(infirmier coordonnatrice)と呼ばれる認定を受ける。さらに、ICA(Infirmier coordonnatrice accorde)と呼ばれる看護師は、処方変更権を持っている。医師が処方した薬や座薬、褥瘡のケアに関して、プロトコルに従いながら、その基準の枠内である限りにおいて、処方を変更することができる。そうすることで、医師の負荷を下げている。
- Q)ケアコーディネーターの看護師は、患者に対して1人なのか?
- A)共通カルテがあるため、グループの中で多数の患者に対して多数の看護師が関わっている。医師も同じである。
- Q)在宅医療は実施しているのか?
- A)往診は実施している。ただし、在宅医療の主たる担い手は病院の在宅入院部門や地域医療センターで、ナース・プラクティショナーの役割が非常に大きい。
- Q)福祉と介護の連携はどうか?
- A)地域医療センターやGMF拠点診療所が1つの窓口となる。何か問題があったら、どのようなことも相談できる。GMF拠点診療所にはソーシャルワーカーが在籍している。診療所のため、看護や医療の能力が高い。
以上
第8回ディジーズ・マネジメント政策課題研究会 会合議事要旨
日時:2008年12月29日 18:00~19:30
場所:場所:損保ジャパン記念財団 会議室
2008年12月29日、第8回会合を開催しました。第8回会合では、National Healthcare Group Singapore のChief Projects OfficerであるCheah Jason氏が、「シンガポールのディジーズ・マネジメント」をテーマに講演し、その後委員による質疑が行われました。
<ご報告要旨>
1、シンガポールのヘルスケアシステムの概要
シンガポールは面積704平方キロメートル、人口は約450万である。小国であるゆえに実施できる取り組みもあり、日本のような大国には参考にならない部分もあると考えている。
(1)医療供給体制
- シンガポールは、公的セクターの病院が80%、民間セクターの病院が20%である。
- ただし、プライマリケアについては、ポリクリニック(Polyclinic)という公的セクターの外来総合診療所が20%、民間セクターである一般開業医が80%担っている。一般開業医はほとんどが単独で診療を行っている。
- ポリクリニックとは、プライマリケアを提供する公的セクターの外来総合診療所であり、現在シンガポールに18ある。慢性疾患である糖尿病、高血圧、その他の疾患のケアを提供している。1つのポリクリニックは、およそ12名から20名の医師と、20名ほどの看護師、臨床心理士、理学療法士、栄養士、カウンセラーで構成されている。
- シンガポールには、「コンティニュイング・ケア(Continuing care)」という分野が存在する。コンティニュイング・ケアには、高齢者福祉施設、終末期のホスピスおよびデイケアセンター等が含まれる。これらの多くがNGOまたはボランティアの福祉事業組織によって運営されている。ボランティアによる運営であっても、利用は無料ではない。
- ウェルネス・ケアは、主に民間セクターが実施している。
(2)National Healthcare Groupとは
シンガポールでは、公的セクターの医療機関を東側・西側の2つの地域別に統合している。National Health Group(以下、「NHG」とする。)は、西側の医療機関を運営しており、5つの病院、5つの専門センターおよび9つのポリクリニックを所有する。
(3)医療コストを賄う財源
- シンガポールでは医療コストに関して自助努力が原則となっており、無料のヘルスケアサービスは存在しない。
- 医療コストを賄う財源として、中央積立基金(Central Provident Fund。以下、「CPF」とする。)という社会保障のための貯蓄制度が利用されている。CPFは、全ての国民および永住権保持者に加入が義務づけられており、年金、医療コスト、介護保険、生命保険等に使用することが可能である。CPFは中央積立基金庁(Central Provident Fund Board)が管理・運営している。CPFの中でも医療コストの支払に重要な役割を果たしているのが、メディセーブ(Medisave)と呼ばれる医療貯蓄口座である。メディセーブには、毎月の収入の一定割合を拠出し(現在は、年齢に応じて収入の6.5-9%拠出する)、当人とその家族の医療コストに充当でき、ディジーズ・マネジメント(以下、「DM」とする。)・プログラムへの参加に伴う外来費用にも充当できる。メディセーブの限度額は34,500シンガポールドル(2008年7月1日以降適用)である。
(4)公的セクターを利用した際の政府による補助率
- 公的セクターの病院に入院した場合、病床のクラス(A1+からCまで6クラスに分かれる)によって政府の補助率が異なる。例えば、個室(1部屋に1-2床)のA1+とA1クラスの補助率は0%であり、全額自己負担である。1部屋4床のB1クラスは補助率が20%、5床のB2+クラスは補助率50%、6床のB2クラスは補助率65%、9床のCクラスは補助率80%である。
- ポリクリニックの利用は、50%の政府補助、50%の自己負担となる。
- 2009年1月1日より所得調査が開始され、月収がある一定の金額を超えると、政府補助を受けられなくなる。
2、シンガポールにおける慢性疾患の現状
- シンガポールでは、1992年、1998年および2004年に国民健康調査(National Health Survey)を実施し、保健省(Ministry of Health)のホームページで結果を公表している。調査の一環として、慢性疾患の有病率やリスク要因について調査している。
- 2004年の調査の結果、18-69歳のうち、8.2%が糖尿病、20.1%が高血圧、18.7%が高脂血症、喫煙率は12.6%であった。喫煙率は、1992年18.3%、1998年15.2%と年々減少してはいるが、若い女性労働者の間で上昇しているようである。
- シンガポールでは、現在高齢化が進んでいる。現在の65歳以上の人口は8.5%だが、2030年までには20%から30%を超えると予想される。深刻な高齢化に伴い、NHGの病院ではすでに病床不足に直面している。病床不足に対応するために新たな病院を建設しているが、高齢化に伴い、慢性疾患対策としてのDMが今後重要になると考えている。
3、シンガポールのDMの国家的枠組み
- 保健省は、プライマリケアが医療コストの高騰を抑制し、慢性疾患を管理できる重要なシステムであることを理解しつつある。保健省はDMについて、慢性疾患の患者が担当の医師とともに定期的モニタリング、適切な医療処置、ライフスタイルを改善すること、積極的に自らの疾患を管理すること、慢性疾患の患者を担当する医師による体系的かつエビデンスに基づく慢性疾患のDMのプロトコルの順守を促進こと、と述べている。
- シンガポールが抱える大きな問題の1つは、病院を重視しすぎることである。現在保健省は、「ケアの適切な配置(Right Siting of Care)」と呼ぶ政策転換の最中である。これは、患者が適切な場所、タイミングおよびコストで、確実にケアを受けられることを目指している。病院は高額な費用がかかり、また、病院の専門医が担当できる患者数に限界があるため、この政策には、コミュニティのかかりつけ医(General Practitioner。以下、「GP」とする。)が参加し、専門医と協働することが求められる。
4、NHGでのDM
(1)概要
- NHGが提供するDMプログラムは、虚血性心疾患、心不全、喘息、慢性閉塞性肺疾患、肺炎、脳梗塞、糖尿病、高血圧、脂質異常症、抑うつ、骨粗しょう症、慢性疾患セルフマネジメント、血管のリスク要因の予防まで多岐に渡る。
- NHGが実施しているDMプログラムに要する人件費のほとんどは保健省が負担しており、国家的プログラムとして運営されている。
- NHGが提供するDMプログラムの原則は、①異なる場所でも同じような方法でできる仕組みおよびプロセス、②エビデンスに基づいたガイドラインおよび処置、③患者へのエンパワメントおよび慢性疾患のセルフマネジメント、④病院利用の減少および最適なケアレベルへの移行、⑤慢性疾患のDMシステム(Chronic Disease Management System、CDMS)である。
(2)一例としての喘息プログラム
- 喘息の例を挙げると、同じ患者が入退院を繰り返すなど、シンガポールでは1990年代に喘息が大きな問題となっていた。その主な原因は、患者の情報不足および投薬に問題があることであった。
- そこで喘息のDMとして、医療プロバイダー側である、医師、看護師、カウンセラーには、標準的ケアに基づく評価と管理を行わせ、喘息の管理および満足度を確認する個別の治療計画を開発するよう促した。患者に対しては、喘息を理解してもらい、個別化した治療計画を立て、医療プロバイダーとパートナーシップを取るよう促した。保健政策の立場からは、ポピュレーションレベルでの問題の把握、患者および医療プロバイダーへの動機づけ、ケアのベンチマークの確立およびケアの質の評価とフィードバックを実施した。
- DMを実施した結果、喘息の救急救命室の利用数や喘息による死亡は劇的に減少している。
5、患者の電子記録および臨床決定サポート
- シンガポールでは、2004年4月に、国家規模のElectronic Medical Record Exchange(The EMRX)を開始した。現在では、退院時の記録をどこの病院からでも調べることができる。ただし、入院時の記録はまだ電子化されていないため、調べることができない。
- 現在、プライマリケアの分野で、ペーパーレス化を目指し、eオーダーと呼ぶ取り組みを始めている。全ての薬局が電子化され、また、慢性疾患のための疾病登録システムも開発した。この疾病登録システムは、薬局から始めて、臨床検査ラボ、X線画像診断へと広げた。シンガポールは、インドの放射線技師による遠隔画像診断を用いているため、一部のX線画像はインドで診断されている。シンガポールよりインドに送信され、インドで診断された結果が返送されるまでの往復時間は1時間程度である。
6、今後の方向性および課題
- 病院、プライマリケアおよびコミュニティでのケアの間にネットワークを構築すること。現在は、コミュニティでのサポートサービスに欠けている。病院中心ではない、コミュニティ内でのサポートサービスを構築する必要がある。
- 患者との関わり方を改善する必要がある。患者のニーズは何か、患者の行動を変容させるものは何かを理解する必要がある。
- 患者の抑うつ症状をスクリーニングしていないことが問題である。何らかの慢性疾患を持つ患者の20%から30%が抑うつ症状との可能性があると考えているが、スクリーニングしていない。しかし、抑うつ症状が疾病を悪化させることは認識されている。そこで、2009年2月から新たなパイロット研究を始めることになった。この研究は、小規模であるが、慢性疾患患者の抑うつ症状をスクリーニングし、早期に投薬や治療を開始する予定である。
- 2009年の中頃より、すべてのシンガポール人が40歳になると、首相と保健大臣からのバースデーカードおよび健康診断の費用の一部として10シンガポールドルのクーポン券が送付されることになっている(健康診断の総費用は約22シンガポールドル)。このクーポン券は、2年おきに配布される。糖尿病、高血圧症、高脂血症および肥満が健康診断の対象である。今後、健康診断でリスク要因を選定し、介入プログラムにつなげていく必要があり、現在、プログラムを設計中である。
<質疑>
政策にDMが組み込まれていった過程
- Q)一般開業医は、クリニックを持っているが、GPではないのか?
- A)GPではない。しかし実際は、一般開業医の多くがGPのようにふるまっている。民間セクターは競争が激しいため、自分の患者を確保するためにあらゆる症状を見ている。
- Q)民間の一般開業医は、政府からの補助を受けられないのか?
- A)受けられない。一般開業医同士競争が激しく、診療費が非常に安い。プライマリケアにおいて、患者がなぜポリクリニックではなく、政府の補助のない民間の診療所に行くかという理由は2点ある。1点目は、ポリクリニックよりもアクセスが良いことである。ポリクリニックはシンガポールに18箇所であるのに対し、一般開業医のクリニックは約2,000箇所ある。2点目は、ポリクリニックよりも待ち時間が短いためである。通常ポリクリニックでは、医者に診てもらうのに2~3時間待たなければならないが、一般開業医のクリニックに行けば、15分か30分以内に医師に診てもらえる。
- Q)民間セクターのケアの質はどうなのか?また、民間の一般開業医をまとめるために、ソフトウェア、Electronic Medical Record Exchange(The EMRX)、その他どのようなものを用いて、政府のプログラムに参加させようとしているのか?
- A)前半の質問については、民間セクターのケアの質を十分に把握していないので、何とも言えない。後半の質問に対して、現時点で行っていることは3点挙げられる。1点目は、民間セクターへの金銭的インセンティブの導入である。民間セクターの医師が、慢性疾患の費用について患者のメディセーブからの支払いを希望すれば、患者はメディセーブから300シンガポールドルまで使うことができる。民間セクターの医師が、メディセーブで支払われた金額を精算するには、政府に電子データを提出して申請しなければならない。このデータは、例えば、HbA1cの測定の有無、来院時の血圧の数値等である。約30%の民間セクターの医師がこのシステムの導入に同意し、必要なソフトウェアを購入した。ソフトウェアの購入に際しては補助金があり、割引価格が適用される。これは、ある程度の効果はあったが、大きな効果ではない。2点目は、これから始めようとしているものだが、政府がGP、ファミリー・ドクター、一般開業医にブロードバンドに加入するための大幅な金銭的援助を行うことを考えている。一部の医師が、インターネットを導入していないことが予想されるからである。3点目は、2010年の終わりまでに、国民すべての個人健康記録を作ることを考えている。これを電子健康記録(Electronic Health Record)と呼んでいるが、この電子健康記録は、現在、セキュリティ面の強化に取り組んでいるところである。基本的には、シンガポールのどこの医師もすべての個人健康記録にアクセスできるようになる。患者側も、臨床検査、X線検査、薬局の3つに主にアクセスできる。また、薬の警告情報やアレルギーに関する情報にもアクセスできる。個人健康記録にアクセスするには、パスワードが必要である。ある患者が医師に情報を見てほしい場合、医師にパスワードを伝え、インターネット上で記録にアクセスすることになる。
- Q)DMプログラムに参加してもらう患者をどのように選定し、募っているのか?
- A)プログラムの目的によって異なっている。例えば、喘息の例では、発作で来院する回数の多い患者の喘息教育を向上または改善することが目的であった。従って、初めて救急外来に来院した患者を選択した。喘息で救急外来にかかった全ての患者に、喘息プログラムへの参加を要請したが、強制はしなかった。参加意思のある患者はプログラムに組み入れ、カウンセリングその他を行う。他の良い例として、骨粗鬆症による骨折の減少を図るプログラムがある。骨粗鬆症に重要なのは、早期発見と薬物による治療である。このプログラムは、製薬会社と組んで実施した。転倒による骨折で来院する患者に加え、骨粗鬆症および骨粗鬆症の初期と診断された患者にも、このプログラムを勧めている。
- Q)糖尿病は重症度を予測するのが難しいが、DMプログラム参加の選定はどうしているか?
- A)糖尿病のDMプログラムを開始した当初は、合併症のある患者、つまり、腎障害のある患者、視力障害のある患者、その他の障害のある患者を対象としてDMプログラムを始めた。しかし、現在では、合併症予防のために合併症のない患者のプログラムも開始している。NHGでは、糖尿病向けのDMプログラムのほとんどは、合併症のある患者を対象としている。
- Q)患者や医師にとって、DMに参加するインセンティブはあるのか?
- A)インセンティブは設定されていない。DMを開始したときには、参加してもらうことに非常に苦労した。シンガポールでは、患者は医療コストを自己負担する。メディセーブも元は本人の資金で、自己負担と同様である。患者は、治療費だけでも十分高額だと感じているので、DMのためのさらなる費用を負担したがらない。米国や日本では、健康保険により医療コストを賄う仕組みとなっているので、シンガポールと比べてDMを実施しやすいだろうと考えている。シンガポールでは、患者にDMへの参加を説得するのに非常に時間がかかった。現在では、政府による資金援助が導入されたため、以前よりDMへの参加を勧めやすくなった。
- Q)2009年中頃より開始する40歳以上の健康診断クーポン券の配布について、なぜ40歳の時なのか?
- A)疫学的データを用いた。シンガポール内で実施した国民健康調査によって、大半の人が40歳過ぎてから糖尿病、高血圧、高脂血症を発症することが分かった。
- Q)シンガポール社会の急速な高齢化を考えると、高齢者のためのソーシャルケアが必要になる。このソーシャルケアを、例えばポリクリニックの活動に一本化するというようなアイデアがあるか?
- A)ギリスやカナダのケベック・シティでは、ソーシャルケアとヘルスケアの統合を進めており、同じプロバイダーがソーシャルケアとヘルスケアの両方をいっているため、参考にしている。シンガポールでも、徐々に統合に向けて動き始めている。シンガポールのソーシャルケアは保健省の管轄ではない。ヘルスケアを保健省が管轄しているのに対し、ソーシャルケアは地方開発・青年・スポーツ省(Ministry of Community Development, youth and sports)が管轄している。残念なことに、これまで2つの省は常に連携を取り合っていたわけではなかった。しかし、現在、地方開発・青年・スポーツ省の大臣は医師である。大臣はソーシャルケアとヘルスケアの統合を考えており、現在、同じプロバイダーでソーシャルケアとヘルスケアの両方のサービスを提供しようとするプロジェクトが立ち上がっている。その一環として、マルチサービスセンターというものをコミュニティに建設し始めた。マルチサービスセンターは、健康に関するアドバイスを提供するとともに、社会的問題、家族の問題、経済的問題を抱える人にも対応する場である。まだ開始したばかりであり、課題もある。なお、シンガポールでは1年ほど前から複数の省庁による委員会で高齢化問題に取り組んでいる。まだ大きな成果はあげていないが、今後、いくつかのプログラムを立ち上げる予定である。
- Q)ソーシャルケアとヘルスケアを行うために主要な役割を担う人材が必要となるが、実際にいるのか?
- A)現在、コミュニティ・ケア看護師と呼ばれる看護師グループのトレーナーの育成を開始している。コミュニティ・ケア看護師が行うことは、コミュニティに活動拠点を置き、複数の社会的問題と健康問題を持つ人々のケアコーディネートを行うことで、GPと連携して仕事をする。現在は開始したばかりであり、約50名から60名の看護師を訓練中である。まだ成果は上がっていないが、1年以内にこのプログラムから何らかの成果があがることを期待している。
(本要旨は、Cheah Jason氏の講演内容に、シンガポールの医療保障制度、供給体制に関し、事務局により、若干の加筆を行っております。)
以上
第7回ディジーズ・マネジメント政策課題研究会 会合議事要旨
日時:2008年11月20日 19:00~20:00
場所:損保ジャパン記念財団 会議室
2008年11月20日、第7回会合を開催しました。第7回会合では、2008年度以降の研究テーマ、研究活動計画および研究成果の取りまとめ・公表について事務局が提案した上で、研究委員による討議が行われました。
<事務局による論点の整理>
詳しくは、研究会当日の資料「ディジーズ・マネジメント政策課題研究会2008年度以降の研究計画(PDF)」をご覧ください。
<議論>
委員から研究計画に対する意見として挙げられたもののうち、主なものを以下に紹介します。
1、研究の視点
- シンガポールは、公的セクターの病院が80%、民間セクターの病院が20%である。単に調査した内容をまとめるのではなく、複数の視点に基づき研究を行い、共通の指標を設定して国際比較を行い、報告をまとめていく。
- 各国の政策の中にディジーズ・マネジメントが組み込まれていく過程では、政治的な要因も影響する。例えば、アメリカでは、マネジドケアに対する強い批判に対応して、保険者が積極的にディジーズ・マネジメントを取り入れたという経緯がある。政治的な要因についても見ていく必要がある。
- ディジーズ・マネジメントとして各国で、何が行われているかを調査するだけでなく、医療制度の中で、DMのプログラムを動かす経済的な誘因(インセンティブ)がどのようになっているかを併せて考えていくのが良い。
- マーケティングの視点を入れてもらいたい。健康増進や疾病予防のプログラムの価値をどのように周知していくのか、例えば、ブランディング的な戦略思考を取り入れている国があるのか、といった点を調べることは興味深いと思う。併せて、公衆衛生の視点からどのような周知方法を行っているのかを調べると良いと思う。
- ウェルネス・ケアは、主に民間セクターが実施している。ディジーズ・マネジメントは、公的財源を投入して実施すべきか、プライベートセクターの投資として実施すべきかといった点は、国ごとの歴史的な背景の中で異なっている。その違いを明確にしていくと良いと思う。
- 国際比較を行うことにより、海外の事例を日本に導入する際に、どの程度日本に適合できるのか、修正すべき点は何かを検討していきたい。
2、対象とする国
研究会では、これまで米国におけるディジーズ・マネジメントを取り上げた実績があり、今回も米国は対象とする。今後の研究会では、米国だけでなく、カナダ、英国、ドイツ、オーストラリア、シンガポール、韓国を対象とし、研究会を進めていく中で、適宜見直しを図っていく。
ドイツに関しては、現在、事務局である損保ジャパン日本興亜総合研究所が調査しており、機関誌である損保ジャパン日本興亜総合研究所クォータリーで紹介する予定である。第8回研究会では、シンガポールより講師を招聘する。その他の国については、研究委員、事務局からの報告、海外から有識者を招聘しての講演を行う。
以上
第3回ディジーズ・マネジメント政策課題研究会 会合議事要旨
日時:2006年3月1日 18:00~19:30
場所:損保ジャパン日本興亜総合研究所 会議室
第3回会合では、1月27日に開催されたシンポジウムにおける議論のポイントを事務局が整理した上で、当研究会として検討すべき課題やアプローチ、取りまとめの方向性について議論が行われた。
<事務局による論点の整理>
1、メディケア・ヘルスサポート(MHS)の概要と特徴
- テストプログラム、パイロットプログラムである。
- CMS(Centers for Medicare & Medicaid Services) が民間事業者を活用して実施。
- 目的と評価の指標は、①医療費の削減、②患者満足度、③医療の質に関する各種指標。
- 対象者はメディケアの出来高払い受給者で、CMS側が選ぶ。糖尿病等のリスクスコアが高い人を無作為抽出。
- 民間との相違点は、①効果測定にRCT等の疫学調査の手法を用いる(民間ではトレンドと介入効果の比較が中心)、②対象者の任意参加(民間では基本的に全ての対象者を自動的に参加させる)。
- 特徴は、①患者支援を重視、②関係者間の情報共有と連携、③プログラムの多様性、④イノベーションの促進、民間事業者へのインセンティブ付与。
2、日米の制度と背景の差異
- 対象者:日本は中高年が対象。米国MHSは65歳以上が対象で高リスク者の割合が高い。
- 民間事業者の経験:民間事業者の実践経験が豊富な米国に対して、日本は民間へのアウトソースの実践がほとんどない。
- 対象者:日本は中高年が対象。米国MHSは65歳以上が対象で高リスク者の割合が高い。
3、論点整理
日本の実情にあった効果的なプログラムを実行するための論点を以下の6点に整理。
- ① 健康日本21
- ② プログラムの目標、パフォーマンスの評価指標
- ③ インフラストラクチャー
- ④ 多様性、個別性と標準化
- ⑤ コラボレーション
- ⑥ ポピュレーションアプローチ
<議論>
委員から論点として追加すべき項目として挙げられたもののうち、主な意見を以下に紹介する。
1、保険者機能
- 保険者の機能・役割といった切り口は重要な論点である。
- 被保険者の健康を守ることが保険者の役割だと認識すると、予防の分野において保険者の裁量は大いに発揮できるはずである。
- 保険者の保健事業に対する意識は大きな差があるので、どうやって意識レベルを高めていくかが大きな課題である。
- 健診と保健指導の責任が医療保険者にあるのならば、医療保険者側の担当者の熱意の差というのは論点になりうる。
- 医療機関、医師、専門職、保険者といった概念が、日本とアメリカでは大きく異なる。保険者が果たすべき役割や守備範囲についての意識を変え、医療機関や医療関係者の役割分担のあり方等を考えながらやっていかないと、今回の医療制度改革の狙いであるディジーズ・マネジメント的手法を予防に取り入れるということは、うまくいかない可能性がある。
2、人材について
- 保健師や看護師は、「結果を出せる」保健指導を行う必要がある。行動変容がきちんと起こったかどうかによって専門職としての評価を受けなければならない。
- 運動指導ができる人材を育成する必要がある。予防レベルの運動指導は必ずしも公的資格を求める必要はないが、一定の資質は求められる。
- 実践を長続きさせることこそが課題であり、それは「資格」に頼るよりも、企業の競争の中での創意工夫に期待したい。
3、対象とする疾病とステージについて
- 米国でDMの介入対象となる疾病の条件は、①疾病の費用構造が明らかであること、②介入戦略が明確であること、③介入の効果が明確であることである。「うっ血性心疾患」はこれに該当するのだろう。
- 一次、二次と三次予防は、アプローチするプロセスが異なるので、分けて議論すべき。
- 最初は医師のかかわりが相対的に少なくてすむ予防の分野でモデルを確立するべきだろう。
- 三次予防は短期的な医療費抑制という観点からは、取り組むべき本質だと思う。
- 三次予防は民間のビジネスにはなりにくいのではないか。
- ケースマネジメントが必要な層については、DM会社が対応できる業務の範疇を超える。行政が別途対応を検討する必要がある。
4、インセンティブと行動変容
- 保険者のインセンティブは何なのかをはっきりさせることが、事業促進にもつながる。
- 行動変容を促すために個人にインセンティブをどうやって与えるかも課題である。
- 行動を持続させるためには、楽しいプログラムというだけではだめで、個人が「目標」を持つことが重要である。
- DMの介入方法は、対象者が行動変容するという点で、今までにない技術革新といえる。
5、資源配分・リソースアロケーション
- 有効な資源配分、コストパフォーマンスから考えた時のリソースアロケーションの観点は必要だと思う。
- Mプログラムの中で重要なのは、「介入」の部分だ。集団全体の中で、最後まで完走できる人が大勢いることが全体の効率性に向上する。それを予測できることによって価値が生まれるので、「予測モデル」を作ることが重要である。
6、成功事例の一般化
- この研究会の使命は、先行事例で立派なプログラムを作り、それが一般化できる解説をしてあげることだろう。
- 成功事例を他の地域等に移植するときに、何が阻害要因になるのか具体的に検討する必要がある。
以上
第2回ディジーズ・マネジメント政策課題研究会 会合議事要旨
日時:2005年12月14日 18:00~19:30
場所:損保ジャパン日本興亜総合研究所 会議室
第2回会合では、千葉県立東金病院の平井愛山院長が、糖尿病治療を主な目的とした山武地域の地域医療連携ネットワークの取り組みを発表し、その後質疑が行われた。 以下、平井院長のご報告の要旨と討議の内容を紹介する。
<ご報告要旨>
1、糖尿病診療の課題
- 糖尿病は1980年以降に急増している。日本における有病者数は740万人で、予備軍は880万人、今後の老人医療費増加の大きなターゲットになるだろう。
- 日本の糖尿病の診療費は、病院外来と診療所1回当たりの金額がほぼ同額であり、病院と診療所の機能分化がうまくいっていないことが伺える。
- 米国におけるディジーズ・マネジメントの目的は、質の高いヘルスケアを低コストで提供することだが、日本の場合は人々の健康管理やQOLが主目的となるべきだろう。結果として医療費が下がるのは悪いことではないが、米国の場合は明らかにそれをターゲットにして、その指標だけで動いてきているので、その場合にはモデルとして行き詰まると思われる。
- 日本の糖尿病治療におけるインシュリン導入率は5%と、米国の35%と比較してかなり低い。専門的な治療を必要とする患者に適切な治療が供給されていないというミスマッチが起きていることが伺える。
- 病診連携の課題としては、①病院側の外来部門が病院としての機能に特化する必要性、②連携する診療所側の機能強化の必要性、の2点が指摘できる。
2、山武医療圏の特徴
- 山武医療圏は、九十九里沿岸部の7町1村、人口20万人の地域。中核病院である県立東金病院(190床)は政策医療も担っている。
- 山武医療圏が抱える最大の問題は医師不足。4年前のデータで、人口10万当たりの医師数(4年前)は、全国平均180~190人に対して、千葉県は130 人、山武医療圏は89人だった。その結果として、山武医療圏の平均寿命と住民一人当たり医療費は千葉県下で最低となっている。
- 山武医療圏内の糖尿病患者数は11,600人、このうちインシュリン療法が必要な患者数は1,200人と推定されたが、糖尿病専門医は2つの病院で合わせて3名しかおらず、診療所の糖尿病専門医は0人だった。2つの病院を合わせても600人の糖尿病患者の治療で手いっぱいで、残りの600人は宙に浮いているという状態だった。
- 血糖コントロール不良の糖尿病の患者が多く、壊疽の状態で担ぎ込まれて足を切断するケースが非常に多かった。
3、「わかしお医療ネットワーク」の取り組み
(1)山武医療圏全体への糖尿病診療体制の構築
- 深刻な専門医不足を補うために、病院の糖尿病専門外来のノウハウを地域の診療所へ移転し、診療所の医師のスキルアップを図ることを目指した。コントロールがついたインシュリン療法の患者については、診療所で診られるようにしようと考えた。
- 『病院完結型の医療』から、地域全体が1つの病院であるというような『地域完結型の医療』へ、「ポピュレーション・ベース」又は「コミュニティ・ベース」のケアに転換することを目指した。
- 院長として着任した平成10年当時の東金病院は、医師会との連携は全くなく、院外処方もしていなかった。まずは、地域のスタッフとのヒューマンネットワークをつくろうと、定期的な研修会「イブニングセミナー」、「イブニングカンファレンス」を毎月院内で開催することにした。
(2)電子化した地域ネットワークの構築
- 平成10年の赴任時、院内にはパソコンが1台もなかったが、いろいろ算段をして、まず「院内LAN」を構築した。
- 平成11年に、地域のターミナルケアを、診療所、訪問看護ステーション、保険薬局がサポートするという形の「山武在宅ネットワークシステム」をスタート。また平成12年からは診療所が治験に参加する「山武地域治験ネットワーク」をスタート。そして平成13年に、病院と診療所をつなぐ電子化ネットワークである「わかしおネット」構築に至った。
- 「わかしおネット」には、中核病院と診療所と保険薬局が入っていることが非常に重要だった。保険薬局については、従来こうしたネットワークの前例がなかったので、千葉県の個人情報保護審議会を通す過程で、「サイン認証」というより厳しいセキュリティーを確保した。医療機関から保険薬局に対して、処方箋だけではなく、処方意図や検査データ等を送り、そうした情報を踏まえて薬剤師が服薬指導をすることによって治療成績の向上を図るという新しい仕組みにした。
- このネットワークの効果として、ネットワーク参加診療所から病院への紹介患者数の増加とともに、病院からネットワーク参加診療所への逆紹介患者数の増加が見て取れる。双方向で情報がよく見えることで、患者の安心感が生まれて、逆紹介が増えたといえる。
(3)糖尿病治療技術を移転する
- アメリカのプライマリケアの医師向けつくられた「SDM:STAGED DIABETES MANAGEMENT」という優れた糖尿病の治療マニュアルを、地域の共通マニュアルとして採用し、インシュリン治療といった病院の糖尿病専門外来の技術を診療所へ移転することに取り組んだ。
- 「山武SDM研究会」を2~3ヶ月に一度の頻度で開催した。ここでは入門編に始まり、超速効型や超遅効型など、従来は専門医しか使えなかったインシュリンについても研修を重ねた。
- 開業医は全員が非専門医だったが、アンケートの結果、「専門医の経験を共有して治療ができる」、「診療レベルの向上や、目標値の標準化など地域の糖尿病診療に役立つ」という回答が多く、超速効型のインシュリンをやってみたいという声も多く出た。
- ネットワーク参加の診療所が病院に紹介してくる患者は、他の診療所からの紹介患者と比較すると、HbA1c値が高い重症患者であることがわかった。これは、軽症患者は自分のところで診て、手に負えない患者のみを病院の専門外来に送るというように、機能分化ができていることを示している。
(4)成功のカギ
- 大きな成果の一つは、インシュリンを打っている患者を地域の診療所に返せるようなったことだ。勉強会に多く出ていただいているネットワーク参加診療所への逆紹介患者の治療内容は、飲み薬よりインシュリンが多いのに対して、ネットワークにも参加していない診療所への逆紹介は飲み薬の割合が多いという結果から、勉強会とネットワークの両者が成果をもたらしたといえる。
- 実際に患者が逆紹介にちゃんと応じてくれるかどうかは、診療所のスキルアップと同時に、住民のとらえ方が非常に大きい。逆紹介先に患者が安心してかかれる仕組みを作ることが大事だ。
- 既に14の診療所で170名程度のインシュリン療法の患者を診ている。もし20の診療所で各20人ずつインシュリン療法の患者を診ることができれば400人になるので、東金病院の専門外来と同規模の医療機関が地域にできたのと同じことになる。
- 成功のためのキーワードは、「共通のミッションとインセンティブ」「ヒューマンネットワークとトラスト(信頼)」「キーパーソン=コネクタ」、この三つと考える。
4、『循環型地域医療連携』を基盤とした疾病管理モデルの提案
(1)背景としてのメタボリックシンドロームの増加
- 糖尿病をはじめとする生活習慣病の中でも、特にこの1、2年は内臓脂肪が増加し、動脈硬化を伴う「メタボリックシンドローム」が問題となっている。複数の症状が重なることによって高頻度に動脈硬化性疾患、脳梗塞、心筋梗塞を起こしていくという特徴があり、放置すると医療費は高額になる。
- 血糖値以外の血管合併症等の評価において、高額医療機器や専門スタッフを抱える病院の役割は大きくなる。病院の頚動脈エコーやマルチスライスCTといった医療機器を地域の共有財産として活用し、ハイリスクと診断された患者に介入する仕組みが必要になる。
(2)提案
- 中核病院と診療所との間を患者が循環するような医療連携の仕組みを作り、その中で「患者集団の特定-アセスメント-階層化-効果判定」を行っていくことが有効である。そこで『循環型地域医療連携』を基盤にした地域完結型の疾病管理モデルを構築することを提案する。
- 病院から診療所に返した患者も、年に一度は中核病院で定期的にエコーやCTといった検査を行い、そこでハイリスクグループの特定、階層化を行う。ハイリスクグループを特定し、そこに介入して、重症化を予防する仕掛けとしては、「地域連携パス」を用いる。
- すでに糖尿病については、腎臓の合併症を食い止めるための早期発見システムを作っている。全国の透析患者数は現在約20万人いるが、この仕組みで一人の患者の人口透析を1年遅らせると、一人あたり600万円の医療費削減になる。
- 『循環型地域医療連携』を推進するための政策課題としては以下の5点を挙げる。①地域連携パス加算のように有効性のあるところに限られた医療資源を重点配備する。②リスクに応じた階層化のための検査に対する予防給付をしてハイリスクグループを抽出する。③階層化に基づいた診療報酬の設定が将来的に可能かどうかを検討する。④レセプト電算化により診療内容の評価を可能にする。⑤地域単位の取り組みで医療費を削減した場合の還元システムを検討する。
<質疑>
- 医師不足の地域でのモデルとして見事な成果をご報告いただいた。地域の開業医を研修しインシュリン治療をやってもらい、病院は病院にしかできないことを行うというように機能分化が進んでいる。
- 研修会の開催や共通マニュアル、拠点の重要性など、平井先生の言う三つの仕掛けは尾道における取り組みと同じで、そこに普遍性があるといえる。先進地域には共通性がある。
- 地域ごとに幾つかのモデルがあるが、こうした地域医療連携型のディジーズ・マネジメントというのは、いい仕組みだと思う。できれば、日本はこのようなコミュニティ・ベースでいきたい。
- Q)仮に専門クリニックが充実しており医師のスキルレベルが同じだとしても、病院とクリニックでは役割が異なるのか?
- A)病院が血糖外来になってしまっているところも多いが、血糖以外の血管合併症等の評価を病院は行うべきだ。病院の頚動脈エコーやマルチスライスCT等を地域の共有財産として活用し、ハイリスクと診断された患者には強力に介入するべきだと思う。
- Q)患者の反応は
- A)最初は病院にしがみつく患者もいたが、「一年後には必ず診ます」「その診療所では診療情報共有しており、病院でも見ることができます」ということを説いて納得してもらった。
- Q)薬剤師や看護師、栄養士をどう活用しているのか?
- A)勉強会には診療所の看護師も多く参加しており、全診療所が一枚岩で低血糖対策マニュアルを作成することになった。またオンライン服薬指導により保険調剤薬局での服薬指導の内容をレベルアップし、「医薬分業」から「医薬協業」へと移行している。こうしたコミュニティ・ベースのケアに関しては、医師の権限のある部分を医師からコメディカルへ権限委譲することを考えてもいいのかもしれない。
- Q)地域医療計画と診療報酬による誘導と組み合わせていく必要があると考える。「キーパーソン」がいる地域では目覚しい成果があるようだが、そうでない地域ではどうしたらいいのか?都道府県にはどんな期待ができるのか?
- A)時間はかかるが人材育成と仕掛けが必要。千葉県と千葉大も地域医療研修センターという形で地域医療連携を担う医師をジョイントプログラムで育てることを話しあっている。卒業生のスーパーローテートの進路を聞いてみると、プライマリケアや地域医療をやりたいという人も1割から2割おり、そうした人材をじっくり育てる必要がある。
- Q)トータルな人間として患者を診断できる医師が必要と考えるが、地域医療研修のあり方を考えることによって実現できるか?
- A)大学と県がタイアップして、地域に関心を持つ医師とともに、トータルとして人間を診断できる医師を育てられるシステムを作っていかねばならない。病院で専門医療に携わった後に開業した医師の中には、人を部品でしか診られない者もいる。例えば、内臓脂肪が多いことによって、糖尿病、高血圧、高脂血症、動脈硬化ということまでを理解できないようなプライマリ医ではいけない。それを反省して今の新医師臨床研修制度があるといえるが、最初からそうした医師を育てる仕掛けが大事だと思う。
以上
第1回ディジーズ・マネジメント政策課題研究会 会合議事要旨
日時:2005年10月5日 18:00~19:30
場所:損保ジャパン日本興亜総合研究所 会議室
(1)研究会の狙いについて(損保ジャパン日本興亜総合研究所)
第1回会合では、ディジーズ・マネジメントの概念や今後具体的に検討すべき政策課題の領域について討議した。以下、討議の内容を主なトピック別に紹介する。
1、ディジーズ・マネジメントの目的、適用範囲について
- ディジーズ・マネジメントはプロセスとして、「患者集団の特定」、「アセスメント」、「階層化」、「働きかけ」、「効果測定」、「継続的な再アセスメント」という形での、「PDCAサイクル」が回っていくことが重要である。
- 患者を集団としてとらえるというところがディジーズ・マネジメントの大きな特徴だ。日本でよく、医療従事者が個別の患者を指導するケースマネジメントのことをディジーズ・マネジメントだと思っている人がいるようだが、それは違う。
- 米国におけるディジーズ・マネジメントの目的は、質の高いヘルスケアを低コストで提供することだが、日本の場合は人々の健康管理やQOLが主目的となるべきだろう。結果として医療費が下がるのは悪いことではないが、米国の場合は明らかにそれをターゲットにして、その指標だけで動いてきているので、その場合にはモデルとして行き詰まると思われる。
- 米国では短期的に医療費抑制効果が見込まれるハイリスク患者への三次予防に重点が置かれているが、日本の場合は、まず個人の健康管理や自律を支援すること、そして集団の健康リスクを下げて、医療資源の効率的な活用をすることというのが目的になると思う。したがって1次予防、2次予防も対象範囲になるだろう。
- 米国をモデルとするのは早い気がする。米国は一例として参照しながらも、他の国々の様々なモデルも検討し、わが国らしい推進の仕方を検討すべきと思う。専門会社がやるべきかどうかというのも個人的には疑問がある。
- 「ディジーズ・マネジメント」に替わる新しい呼称を考えることも、日本型のディジーズ・マネジメントを考える上で必要だろう。
2、共通の基準(診療ガイドライン、アウトカム評価等)について
- PDCAサイクルが回るようになるためには、インフラとなる基盤、例えばデータベース、データマイニング技術、診療ガイドライン、EBM、ベストプラクティスの共有といった要素が必要になる。
- PDCAサイクルで治療に介入し、フィードバックを結果に反映させるためには、アウトカムの評価方法を打ち出す必要がある。今の生活習慣病指導はアウトカムを一切見ていないのは問題だと感じている。
- 米国におけるディジーズ・マネジメントの目的は、質の高いヘルスケアを低コストで提供することだが、日本の場合は人々の健康管理やQOLが主目的となるべきだろう。結果として医療費が下がるのは悪いことではないが、米国の場合は明らかにそれをターゲットにして、その指標だけで動いてきているので、その場合にはモデルとして行き詰まると思われる。
- 地域の病院や専門医などが連携して、チームとしてのアウトカムを評価できるような仕組みがあるとよい。特に三次予防では、地域連携パスのようなガイドラインを作成し、その介入をすることで、チームとして医療費がどれだけ削減したのか、アウトカムを見ながらフィードバックする仕組みが必要だと思う。
- 一次予防と三次予防とではアウトカムの評価に別の指標・枠組みが必要である。
2、共通の基準(診療ガイドライン、アウトカム評価等)について
- ディジーズ・マネジメントを実行する上で、複数の医療機関にまたがるモデルを考えなければならない。疾患によっては患者の診療を担当する医療機関で完結するものもあるが、複数の医療機関が役割分担しなければ管理できない疾病もある。
- 特にスタッフがいない医療機関において「外だし」が簡単にできる仕組み、具体的には訪問看護ステーションが新たな機能として患者サポートを担うなど、現状の制度を見ながら新たな制度を作っていく必要があるだろう。
- 保健調剤薬局や訪問看護ステーションを取り入れるというのは有力だし、地域のパワーアップになる。介入の効果をフィードバックする仕組みを地域として作ることが重要だ。
- 連携をするにあたっては、人のつながりや土地特有のカルチャーがあって、どういった文化で動くのかが見えにくい。あるところではうまく動いても他の地域では動かないことも多い。
- 医療機関がお互い不足している機能をかみ合わせることでトータルとしてアウトカムが上がる、つまり1+1=3になるならば、チームに対してのインセンティブとして出していくということも、連携促進策として検討に値する。
- 運動療法や、市町村や体育指導員との連携も検討したい。
4、保険事業のストラクチャー
- 保険会社は多数の利用者から危険を引き受け、危険を処理する業態。大数の法則により危険は分散される。大数の法則が働かない巨大危険等の場合には、再保険システムを利用し危険の分散が図られている。
- 保険事業では、逆選択とモラルハザードの問題があるため、危険選択・アンダーライティングのプロセスが非常に重要である。また、保険は買われる商品ではなく、売られる商品といわれるように、隠れた顧客ニーズを保険会社の販売チャネルを通じて顕在化させることによって初めて販売が実現するという側面があり、販売チャネルも非常に重要である。
- 再保険市場はグローバルで規制の緩やかな市場であり、時間軸を考えて保険リスクを負担しリターンを求める巨額の資本が集まっている。元々、再保険市場がグローバル資本市場との橋渡し的な役割を果たしていた。
5、インセンティブと財源について
- 地域連携したことによって、集団として臨床的アウトカムが達成できた場合には、何らかの形で評価すべきだという考えには、基本的に同意できる。しかし、今の診療報酬は、個々の医療機関にお金を払うという方法であり、実際は無理だろう。診療報酬以外で、地域のインフラやデータ収集のために使える仕組みができればよいと思う。
- インセンティブシステムとして、成功報酬がいいのか、介護保険で取り入れようとしている事業評価方式がいいのか、あるいはヘルス事業的に基盤整備費を出すのがいいのか、いろいろな方法がある。
- 特に三次予防に関しては、効果を上げることに取り組んでいる現場の熱意を支援するような仕掛け、例えば地域連携パスを用いて効果があった場合には、インセンティブを与えるということを検討してよいと思う。
- 管理栄養士や薬剤師がキーになっている場合も多いが、専門性の高いコメディカルの共有化や保健活動的なことにも診療報酬がつくような知恵はないのだろうか?
- 地域の医療資源をどう配分するかは、医療提供体制の話であって、それが何らかの形で合意できたら、次にその費用を補填する仕組みを考えるのが道筋である。診療報酬は良い制度設計の最後の出口であり、それを最初から答えにすべきではない。
6、医療を担う人材・能力開発について
- 保健師や訪問看護師、管理栄養士など、コメディカルのレベルアップが急務と考える。
- 現状では、保健師については配置人数が少なく優先的なケースマネジメントに時間を取られてしまっている。一方、訪問看護師も現在は寝たきり老人を対象にしており、お年寄りの健康教育と2つの機能を持つのは難しいだろう。
- この地域はこの人が管理するというような「Capitation」のような機能があってよいと思う。それに加えて、ディジーズ・マネジメント会社を派遣するという方法もある。
- 臨床をしっかりやった訪問看護師であればディジーズ・マネジメントのプログラムを担っていけるということが、既に示されている地域もある。やはり卒後研修の体系化が大切だと思う。
- 生活習慣病のマネージメントに関しては専門医とそうでない医師の間で結果に大きな開きがあることが、調査で明らかになっている。専門医でないとインシュリン導入が遅れてしまうため、HbA1cはなかなか改善しないのだが、現状では皆が同じ報酬を受けている。こうした医師の格差をなくすことも検討する必要がある。
- 開業医のところには専門スタッフがいないので、管理栄養士や訪問看護師等アウトソーシングできるようにすることも必要である。
7、導入促進策・住民啓発等について
- 疾病管理プログラムは、患者にどう介入するか、患者が健康活動に自律的に取り組むことをどう支援したらいいかという視点が中心となるべきだ。医療機関や医師への介入も大切ではあるが、単なる医学教育プログラムの創設に終わってはいけない。
- 生活習慣病に関する住民教育が重要である。「生活習慣病が改善しないから主治医を変える」というケースがないのは、住民教育が不十分である証拠である。
- 患者用にガイドラインのパンフレットを配布している国もある。これによって患者が自分の受けている治療が標準的かどうかを判断することができる。連携パスも医療者用ばかりでなく患者用が必要だろう。
- 保健師や看護師が地域住民への啓発にもっと大きな役割を担っていくべきだろう。医師を支えるコメディカルにやる気を出してもらい、ぜひ地域の期待に応えて欲しい。
以上
第8回ディジーズ・マネジメント実践事例研究会 講演要旨
日時:2007年7月13日 18:00~19:30
場所:弘済会館 会議室「梅」
本研究会は、発足以来2年間活動を続けてきたが、今回の第8回が最終回である。初めに今までの全7回の研究会を振り返り、続いて「現時点における実践上の主要な課題」について、会員の間で活発な討議が行われた。
<ディスカッション>
1、手法についての課題:大規模効率的に実施する方法について
○ ITの活用
- ITの活用については、テレビ電話や電子メールを使った生活指導に関する評価が行われているが、単にツール自体の有効性を評価するのではなく、そのツールがどのような対象者に有効であるかといった観点からの評価も必要であろう。
- 今回の特定健康診査で非常に重要なのは、電子化されたデータの蓄積が始まることである。各項目の入力内容がまだ標準化されていないという意見もあるが、まずデータベース化されること自体が非常に意義深い。今後、蓄積したデータの分析作業が開始されれば、データの中身に目が向けられ標準化の議論も高まるだろうし、そこから見出されるエビデンスが新たな事業を生み出す可能性もある。
- 特定健康診査によって得られる電子データについては、現状では事業主と健保側の間に法的な壁があり、データのやりとりができない。このままではせっかく電子データを蓄積しても、健康保険組合がデータを分析できないという問題がある。そこは今後の大きな課題であろう。
2、指導者側の課題:人的資源の強化・開発、組織運営について
○ 指導者教育
- ここ数年の間に「行動変容」という概念が世に広く浸透した。指導者教育においても、従来以上に、対象者に自分の意思で行動を変えてもらうといった、行動変容を促す教育が行われるようになってきている。
- 指導者教育に関しては、様々な機関が多数の教育プログラムを開発しており、相当充実してきた感がある。一方で、教育を受けた保健師、管理栄養士を、どのように活用していくかについては、大きな課題である。
- 保健指導を行う保健師、栄養士などと話をすると、まだ「治す」という視点が強く、「支える」という視点を理解していない人が多いように感じる。彼らの意識を変えていく必要があるだろう。
○ 地域における保健指導
- 地域においては保健指導を行う場所の確保が問題だろう。医療と同じような形で病院、保健所で行うとすれば、住民の精神的なハードルが高くなると考えられる。医療と健康増進を切り離して考える必要があるだろう。
- 最近はだいぶ改善されてきたが、市区町村によっては衛生行政をやっている局と国保が所属している局が違うために、特定健診・特定保健指導の実施に関してうまく機能していないところがあるようだ。
- 市区町村の国保の担当者には、今まで純粋に事務をやってきたという意識があるので、来年度からすぐに違う仕事を始めると言われても戸惑う面もあるようだ。
3、プログラムのマネジメントの課題:効果的な指標の設定について
○ 効果的な指標の設定
- プログラムをマネジメントする上では、確かに指標を数値化し、それに対応することは必要である。しかし、その指標の設定よりも上位の理念、つまり、何のためにプログラムを行うのかを意識して行わなければ、目の前の数値に振り回され、対象者の生活実態を把握できなくなる可能性がある。
- 対象者が生活習慣をどれだけ変えられたか、という指標は開発していかなくてはいけないが、一般的に患者は正直に話すとは限らない。そういう意味では一番確実なのは検査値であると言えるだろう。しかし、生活習慣に関する検査値は改善するのに時間を要するため、難しい側面もある。
○ 保険者によるプログラムのマネジメント
- 特定健診・特定保健指導では、保険者にマネジメントが強く求められるようになったが、保険者は今までそういう経験をしていない。いかにマネジメントを行うかが大きな課題であり、それがなければ効果は出ないだろう。
4、その他
- 特定健診・特定保健指導については、被用者の被扶養者に対し、誰が保健指導を行うかが難しい問題である。被用者保険の保険者が行うとすれば一度市町村の保健指導から分断され、退職後には被用者保険の保険者から分断されてまた市町村に戻ってくるという形になってしまう。
- 今回、特定健診項目についての標準化が図られているが、健診項目は他にもある。健保の立場で言えば、これを機会にシステムの再構築も必要になるので、この機会に全国規模でより広い範囲の統一基準ができることを期待する。
<ディスカッション>
- 事務局にて今回の討議を含めた研究会の成果を報告書に取りまとめ公表する予定である。報告書の作成にあたっては、多岐に亘った2年間の報告・討議を踏まえ、日本におけるディジーズ・マネジメントの実践について広い視野に立ってまとめる予定である。
以上、抜粋
第7回ディジーズ・マネジメント実践事例研究会 講演要旨
日時:2007年4月18日 18:00~19:30
場所:弘済会館 会議室「菊」
講演:あいち健康の森健康科学センター 副センター長兼健康開発部長 津下一代氏
「生活習慣病対策 ~個、集団、そして社会システムへ」
講演では津下氏の経験に沿って、個人を対象とした臨床から、集団を対象とした保健指導を経て、社会システムとしての特定健診・特定保健指導の構築に携わるまでの取り組み内容が紹介された。
1、糖尿病患者に対する治療
○ 臨床の場で感じた医師による生活介入の問題点と改善案
- 津下氏は大学卒業後9年間、一般病院、大学病院等で糖尿病患者の治療に従事した。
- 医師による生活介入には問題が多いと感じた。例えば、自己管理のできないことを一方的に患者の責任にしてしまう、血糖値を下げる価値や必要性について十分に説明をしない、最初に糖尿病は治らないと伝えてしまうことなどが挙げられる。
- 具体的な目標や方法について患者と一緒に考えること、治療の目的を明確にし、患者と共有すること、希望のある医療、患者教育を行うことが必要だと感じた。
- 定期的な通院者よりも、とびこみ入院者に合併症、重症者が多い。病院の中の診療だけで、そういった人々に対して事前の対応をすることはできないと感じた。
2、集団を対象とした保健指導
○ 健診データの分析
- 津下氏はその後8年間、愛知県総合保健センターに勤務した。同センターでは、地域住民の膨大な健診データを保存しており、津下氏は糖尿病発症に着目し、蓄積されたデータを分析した。
- 分析の結果、10年後に正常群に属している人の8割は初回空腹時血糖値100mg/dl未満であり、10年後に糖尿病群に属している人の半数以上が初回空腹時血糖値100mg/dl以上であることが分かった。
- 健診データと生活習慣の関係を調べたところ、生活習慣(喫煙、飲酒、食習慣、運動習慣)は、4年後以降の健診データに悪影響を及ぼしていることが分かった。生活習慣に対する働きかけが重要であることがわかり、予防チームを立ち上げるきっかけとなった。
○ あいち健康の森で実施している糖尿病患者に対する集団指導
- 津下氏は愛知県総合保健センターの後、現在にいたるまであいち健康の森に勤務している。
- あいち健康の森では、糖尿病患者や予備群を集め、3ヶ月間にわたる積極的支援型の行動変容プログラム「糖尿病予防教室」「体重コントロール教室」を実施している。教室は、対象者が自ら行動変容をしたいと考え、また、実際の行動について自信や達成感を感じられるように工夫されている。
- 最初に、「健康度評価」を実施している。健康状態、生活習慣、体力についてチェックし、評価結果を返す際に、自ら目標を立てられるよう、性別・年齢などライフステージにあわせた情報を提供している。これをもとに各対象者が自分で行動目標を策定する。
- バイキング実習、ストレス講義、(口腔)ブラッシング実習、グループワークなどが順次行われ、様々な知識やノウハウが提供される。
- 対象者の気づきを促すため、日々の体重、運動内容、食事についての記録は対象者自身が行っている。
- 指導者から評価や励ましを行うことで達成感を得られるよう配慮している。
- 体重コントロール教室においては3ヶ月間の積極的支援により、メタボリックシンドローム減少率は65.0%、メタボリックシンドロームと予備軍の前期比は60.8%であった。
○ あいち健康の森における保健指導チームの育成
- プログラム終了後、参加者にアンケートの協力をしてもらい、受講した感想、やる気の変化等について答えてもらっている。その結果を、保健指導を担当している保健師、栄養士にフィードバックしている。
- このフィードバックを受けて、保健師・栄養士から成る保健指導チームでは絶えず指導方法等について改善している。フィードバックを始めてからチームが大変よく成長していることが見て取れた。チームを養成するにあたって、対象者に評価してもらうことは非常に有用であると感じた。
3、社会システムとしての保健指導実施に向けて
○ 地域で糖尿病予防を実施するにあたっての問題点
- あいち健康の森では、上記のような集団を対象とした保健指導と合わせて、愛知県全体の生活習慣病予防活動を支援している。具体的には、保健所や市町村保健センターに対する技術支援、指導者養成、保健所ごとに開催している糖尿病対策地域ネットワーク事業などでの助言である。
- 実際に市町村を調査した結果、糖尿病予防を実施するに際し、現状に多くの問題点があることが判明した。例えば、糖尿病教室への参加者は70歳代が多く、予防の効果が大きいと考えられる30,40歳代の参加者がほとんどいないこと、医学的に更年期女性は高脂血症が多くなることを考慮していないこと、空腹時血糖に加齢の影響を考慮していないことなどである。
○ 特定健診・特定保健指導の実施に向けて
- 生活習慣病対策は、医療、保健という範囲にとどまるものではなく、社会問題として取り組む機運になってきた。
- 結果を出すことは重要であるが、行き過ぎた競争原理になって、目先の結果をあせることのないよう注意しないといけない。長期的な視点が必要である。
- メタボリックシンドロームをネガティブなイメージにしないことが重要であり、参加者に喜んでもらえる保健指導サービスを作ることが必要だろう。
<報告に基づくディスカッション>
1、特定健診・特定保健指導を実施するにあたっての問題点
- 個別指導や集団指導に参加しようと思わない層、あるいは保健指導を受けても行動変容を起こさない層が問題である。ポピュレーションアプローチは集団の分布を良い方へ移行させるものと考えられているが、実際にはそういった反応のない層がそのまま残ってしまい、分布が2つに割れてしまうのではないか。
- 職域とは違い、地域においては保健指導の前にまず健診の実施率が問題となるだろう。しかし、国民健康保険における特定健診の実施率の計画については、他の医療計画や福祉計画のように机上の空論になってしまうのではないかという懸念がある。
2、特定健診・特定保健指導の今後
- メタボリックシンドロームだけに注目していていいのかという声があるが、まずはメタボリックシンドロームに着目し、その後PDCAサイクルを回すことによって、広がりが出てくるだろう。
- 今回の標準的な健診・保健指導プログラムは、あいち健康の森を含めた現時点での全国の成功事例に繰り返しヒヤリングしてできたものである。行政側はエビデンスのある成功事例を欲しており、今後、テレビ電話等の新しい技術もエビデンスを示せれば、標準的な健診・保健指導プログラムの中に掲載されていく可能性はあるだろう。
以上、抜粋
第6回ディジーズ・マネジメント実践事例研究会 講演要旨
日時:2006年12月11日 18:00~19:30
場所:ルポール麹町
講演:あだち健康行動学研究所 所長 足達 淑子 氏
「非対面行動変容プログラムを用いた12地域同時介入-熊本地域スタディ」
1、非対面行動変容プログラムを用いた12地域同時介入を実施した背景・問題意識
- 平成20年から特定健診・保健指導を開始するにあたり、効率のいい医療資源の投入が必要である。
- 保健指導において、多大な時間をかけずに行える簡易な仕組みを作れれば、全国で効率的な保健指導が実施できる。
2、本プログラムを実施した目的
- 指導者へのサポート法を標準化することで、多地域での同時介入が可能かどうかを検証する。
- 非対面行動変容プログラムを用いた地域介入で、生活習慣改善と減量効果が得られるかどうかを検証する。
- 非対面行動変容プログラムにおいて、介入密度の濃淡によって効果にどのような差が生じるかを検証する。
3、本プログラムの実施方法
本プログラムは、平成17年度に熊本県の国民健康保険連合会の協力を得て行った。平成16年度の研修で下記の指導ツールを体験した熊本県の54市町村に参加を呼びかけ、12市町村から参加の同意を得た。
①対象者の選定
- 30歳から65歳でBMIが24以上の方、もしくはBMIが22以上で健康上減量が望まれる方を対象とし、募集方法は市町村に選択させた。
- 熊本県内の12地域で215名が集まり、平均年齢は46.2歳、平均BMIは26.1であった。
②使用ツール
- 先行研究で減量効果が確認済みの、二つの非対面減量プログラム(下記)を用いた。一つは「健康達人(減量編)」、もう一つは「通信を用いた簡便な習慣改善」である。両者は健保組合等に向けて販売されている既存のプログラムであるが、質問票や個別化された助言の有無などに違いがある。
| [健康達人(減量編)] | [通信を用いた簡便な習慣改善] | |
|---|---|---|
| 対面/非対面 | 完全非対面 | 完全非対面 |
| 介入回数
介入期間 |
2回の個別助言・1ヶ月間 | 前後の質問票のみ・1ヶ月 |
| 介入方法 | 一人一人に対し、質問票の回答から詳細なアドバイスをコンピューターで自動作成 | 減量マニュアルと記録用紙を配布するのみ |
| 行動変容法 | 習慣の自己チェック、目標行動設定、セルフモニタリング | 同左 |
- 「健康達人(減量編)」は、足達氏監修で作られたコンピューターによるアドバイスが自動作成される減量支援プログラムであり、健保組合等、大勢の対象者に同時に介入することを想定して作成されている。足達氏の対面での行動療法による指導経験に基づいて、対象者のアンケート回答に対し、詳細なアドバイスが自動的に作成されるようになっている。アドバイスは、開始時と1ヵ月後の2回、対象者に郵送される。
- 「通信を用いた簡便な習慣改善」は、減量に関する簡単なマニュアルと体重と行動の記録用紙を配布するだけの簡便なプログラムである。対象者には、途中での介入は行われず、対象者はマニュアルを読み、1ヵ月後に質問票に回答して終了する。
③実施方法
- 12地域をA群からD群の4つに分け、3ヶ月の介入期間にそれぞれの対象者に対し上記ツールを用いて下記のように働きかけを行った。ベースラインと1ヵ月後、3ヵ月後の測定会で、体重、腹囲の測定と、生活習慣の質問票調査を行った。
| A群 | [健康達人(減量編)]を実施
測定会で保健師による個別面接を追加 |
|---|---|
| B群 | [健康達人(減量編)]を実施 |
| C群 | [通信を用いた簡便な習慣改善]を実施
測定会で保健師による個別面接を追加 |
| D群 | [通信を用いた簡便な習慣改善]を実施 |
- 対象者に対する最初の説明会および、A群・C群における個別面接は、地域の保健師によって行った。
- 介入方法を標準化し、保健師の遂行をサポートするために、以下のような工夫をした。
- 保健師がとるべき行動を具体的な手順として示し、マニュアル化した
- 募集人数や募集方法などは、市町村の自由裁量とした
- 最初の研究説明会で、実現可能な計画を参加市町村と一緒に検討した
- 募集法やポスターやちらしを監修し、説明と同意等必要な資料を用意した
- 説明会の内容を指導者には手順として示し、対象者にもわかりやすい説明書を渡した(補足的な部分は地域の実情に合わせるため保健師の裁量に委ねた。)
- 生活習慣介入そのものは、上記2つのツールのみで行った。
- 個別面接は5-10分程度とし、面接のチェックポイントを示し、主に記録や進捗の確認を行った。
- 終了者には、記念品を渡すこととし、プログラム開始前に、対象者自身に3種類から選択させた。
- 対象者はプログラムを実行し、最低1ヶ月間は毎日、体重と行動の記録をつけることとされた。
4、本プログラムの実施結果
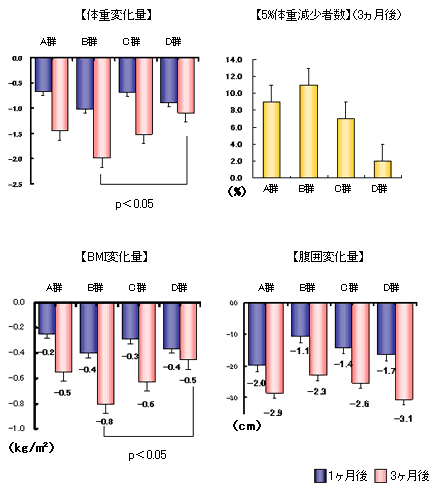
- 体重変化量、5%体重変化者の比率、BMI変化量、腹囲変化量のいずれにおいても、A~D群の全てで効果が現れた。
- 対象者の継続率は83%、記録率は74%であり、先行研究と比較して高い数値であった。
5、足達氏による評価
- 指導者へのサポート方法のマニュアル化によって、遠隔で12市町村における同時介入試験が可能であった。
- 非対面行動変容プログラムによって、地域介入においても、生活習慣改善と減量効果が認められた。
- 介入密度の違う2つの非対面プログラム間では、3ヵ月後の時点では上記の効果に大きな差は生じなかった。
- 自主参加である対象者のモチベーションは最後まで下がらなかった。
- 最初に適切な環境設定を行い、対象者のモチベーションをある程度高められれば、簡易な介入でも減量効果が現れるだろう。
<報告に基づくディスカッション>
1、効率的な医療資源の投入に向けて
- 今回のプログラムで指導者である保健師が行う業務は、主に事前準備、内容説明、個別面接であり、個別指導を行う一般的な保健指導と比べて負担が大幅に少ない。これは、保健師に負担が集中している状態と比べれば、望ましいと言えるのではないか。
- 生活習慣介入.のアウトソースによる保健師の負担軽減と介入費用はトレードオフの関係にあると考えられる。保健師の負担軽減が、介入費用の大きくない非対面介入プログラムで達成できるのであれば、現状よりも効率性が向上するのではないか。
- 医療にかかわっている者としては、生活改善指導において面接指導が効果的であるとの実感がある。最初の説明会が面接指導として機能した面もあると思うので、今回の研究をもって面接が不要であるとまでは言い切れないのではないか。
2、対象者のモチベーションについて
- 一般にやる気があまり高くない人たちに働きかけるのは難しい。かえって、「通信を用いた簡便な習慣改善プログラム」のように、自己選択に委ねた自由度の高いもののほうが、このような対象者にとって負担感がなく有効である場合もある。
- 簡易な介入でも効果が得られる人が明らかに存在する。生活習慣改善では、このように本人のモチベーションが重要になってくる。したがって、指導対象の階層化において、健診データなどリスク面に着目するだけでなく、実際の指導にあたっては対象者の行動変容のステージや心理面を配慮することが必要であろう。
以上、抜粋
第5回ディジーズ・マネジメント実践事例研究会 講演要旨
日時:2006年9月5日 18:00~19:30
場所:ルポール麹町
講演:みどりウェルプラニング株式会社 代表取締役社長 田中 行哉 氏
「メタボリックシンドロームの概念を導入した保健指導の実践に学ぶ」
1、団体A市での保健指導
①保健指導を始めた背景
- 平成12年の市役所勤務時代、健康保険組合の財政の建て直しに従事した。当時、A市健保組合の一人当たりの医療費は全国48自治体健康保険組合の中でワーストワンだったこと、現職死亡が極めて高い数値で推移していたこと、休職者が非常に多かったことから、職員の健康改善に取り組む必要性を感じた。
②保健指導の内容
- 高額な医療費の原因となっている疾病を調べるためにレセプトを分析したところ、多くの場合、糖尿病、高血圧といった、現在でいうところの内臓脂肪型肥満に起因した疾患が基礎疾患となっていることが分かった。
- 次に、これらの疾患のリスクファクターを調べるために、健診データの分析を行った。大阪大学名誉教授の松澤佑次先生が1990年に発表したマルチプルリスクファクターの概念を導入し、全職員の健診データから、高血圧、高血糖などのリスクファクター10個の数を数え、数の多い順に並べた「危険度順位度リスト」を作成した。過去に遡って調べると、危険度順位リストの高いところに死亡や重度の疾病があることが明らかになった。
- 健診後、危険度順位が上のものから、個別の面談・指導を行った。4,700人中、350人に面談を行った。電話等は使わず、face to faceでの指導を重視した。
- 食の制限を指示するような生活指導は行わず、行動変容を促すような動機付けに時間を割いた。具体的には、体のメカニズム、気がつかない生活習慣、食の中身等について指導した。特に体のメカニズムについては、分かりやすい例を用いて説明することで、自分の体について納得・感動・愛しいと感じてもらうことを重視した。
③保健指導の結果
- 職員の食事、運動に関する意識が大きく変わり、多くの職員が行動変容を起こした(階段の混雑、万歩計の需要増、食事や酒の肴に関する会話)。
- 実施翌年から循環器疾患による現職死亡が5年連続ゼロになった。また、実施から3年間で医療費が約1割以上減少した。
- この実績は、平成17年度日本肥満学会、平成18年には、厚生労働省健診・保健指導の在り方検討会において参考人として発表した。
2、保健師・栄養士による学習会
- 北海道から沖縄まで全国11の地区で、保健師・栄養士の学習会がある。自費参加であり、熱意のある保健師達が集まっている。
- 保健師に保健指導に専念してもらいたいとの思いから、危険順位度リスト作成などの健診データ分析ソフト「マルチマーカー」を開発した。
3、まとめ
- 職員の職場環境や生活実態を把握するとともに、科学的根拠に基づくレセプト・健診データ分析を行い、対象者を危険度順に抽出することで、効率的・効果的な保健指導を可能にした。保健指導は、行動変容を促すこととなるよう面談を重視し、特に体のメカニズムを学習し、食に関心を持つよう動機付けをおこなった。
<質疑応答>
1、保健師・栄養士に対する教育について
- 今回の保健指導義務化の制度改革には、保健師・栄養士の専門的なスキルに負う部分が大きい。
- 国は、保健師・栄養士の個別の力量形成を後押しする施策として教育ツール等を公表しているが、暫定的な対応と感じられ、実現に向けて課題が多いと感じられる。
- 人員に限りがある中で、自治体の意識がまだ健康増進に向けられていないのではないか。保健師・栄養士に対する教育ツールの作成も必要であるが、自治体そのものの行動変容が重要なのではないか。
2、地域における保健師・栄養士の保健指導について
- 現在、保健所では行動変容を促すまでの保健指導のできる保健師・栄養士が少ないのではないか。住民に対する教育という意識がないのではないか。
- これまで、保健師・栄養士は訪れる相手の対応をするという福祉的な発想であり、全住民を対象に、将来に渡って工程管理するようなマネジメントをしてこなかったと感じる。平成19年からの保健指導にあたり、これからはマネジメントも求められるようになる。
- 各ケースを大切にする意見と、トータルのアプローチを大切にする意見の溝を埋めるのは時間がかかるだろう。
- 都市部では、住民の入れ替わりが激しいことや、プライバシー意識の高さによって、保健師から住民の顔が見えない状況があり、保健指導が難しい。
以上、抜粋
第4回ディジーズ・マネジメント実践事例研究会 講演要旨
日時:2006年5月22日 18:00~19:30
場所:センチュリーハイアット東京
講演:株式会社ヘルスケア・フロンティア・ジャパン 取締役社長 百瀬 剛 氏
「DMサービス会社としてのHFJ創業」
1、会社の沿革
- 2005年、リスクコントロールに強みのある㈱損保ジャパン、生体センシングと行動変容プログラムの実績に強みのあるオムロンヘルスケア㈱が出資して誕生した。同年、顧客データ管理のために㈱NTTデータも資本参加し、2006年、電話での「働きかけ」に実績のある(有)ホームウェル社と事業統合した。
2、事業概要
- 医療保険者に対して疾病予防に関する一連のサービスを総合的に提供する事業を、『バンドル型疾病予防サービス』と呼んで展開している。具体的には、被保険者・被扶養者の健康度・医療費の把握から、課題に対する効果的な事業計画の策定、対象者の選定、リスク度に応じた働きかけプログラムの実施、実施したプログラムの効果の検証まで、トータルにバンドル(束ねる)したサービスを提供するモデルを目指している。
- 対象者に対し、専門スタッフ(管理栄養士等)が個々人の食事内容・運動実施状況に応じた電話による個別カウンセリングを行い、生活習慣改善サポートを行う。IT健康機器と組み合わせ、家庭でのバイタルデータを「タイムリーに」かつ「正確に」把握できるのが特徴である。
- 一次・二次予防にとどまらず、すでに患者になっている人への重症化予防も提供している。その場合は主治医と連携し、治療方針にのっとった働きかけをしている。医師の指示をいかにコンプライアンスしてもらうかが目的であり、医療とは一線を画している。
- サービスは医療保険者との契約に基づいており、個人へのサービス提供はあるものの、金銭のやりとりはない。
- 高リスク層、中リスク層、低リスク層の階層化の基準について、コストと効率の観点で一番効果の出るノウハウを蓄積している。
- オムロンヘルスケア社の10年間、40万人に対する働きかけの実績より、プログラムの効果は実証されている。
- 今の顧客は健康保険組合が中心となっているが、将来的には国民健康保険の保険者(市区町村)を顧客にすることも視野に入れている。
3、事業化の背景
- 医療制度改革により、今までのプロセス重視の保健指導から、結果を出す保健指導が求められるようになった。つまり、効果的なDM事業が求められる時代になった。
- マーケットは、全国約1,600の健康保険組合の合計で約400億円、公的保険者の合計では、約800~1,000億円と見込んでいる。
4、事業計画について
- 創業の3年後に売上を20億円にし、黒字化する計画である。
- ビジネスのポイントは、米国のDMサービス会社のようにいかに効果を保証していくか、また、計画・実施・評価を行い、次年度の計画と続く、いわゆるPDCA(Plan Do Check Action)サイクルをいかに実践し、いかに効果を出すかだと考えている。
- 経営理念は、健康は環境に続く希少な資源であり、個々人の自律と自立を支援し、ビジネスに成功することで社会に貢献するということである。
<報告に基づくディスカッション>
1、保険者のインセンティブとビジネスモデル
- 保険者が疾病予防サービスを評価する際、当面は個々の保険者のニーズに合わせてその価値が決まると考えられる。しばらくその評価基準は一つに決まらないだろう。
- 国民健康保険が疾病予防サービスを選別する際は、医療費の削減が最大の評価基準になるだろう。
- 保険者は「特定健康診査・保健指導の実施」について、被扶養者も含め、確実に実施することが求められるようになり、実施状況に応じて明確な財政的優遇・罰則規定が用意されることとなる(後期高齢者支援金が90%から110%の範囲で増減する)。しかし、その実施状況に関する評価指標には、経済的評価の視点が弱く、アウトカムに徹しきれないのでは、との懸念があり、保険者の効果的な特定健康診査・保険指導の実施に対するインセンティブがどれ位高まるか、疑問である。
- DPCを導入した医療機関の方が出来高払いの医療機関よりも、診療報酬がトータルで5%ほど高くなっている状況下で、医療機関への報酬の支払い方法と、患者の医療機関へのアクセス制限で医療費をコントロールするような、米国のマネジドケア的なビジネスモデルは日本では成立しないだろう。
- このビジネスは資源配分の変化を最適にすることであって、トータルの資源投資量が減るかどうかは必ずしも主目的ではないのではないか。
2、医療との連携とすみ分け
- 労働安全衛生法の中で「産業医のいる作業場では産業医が中心となって保健指導を行うのが望ましい」と明記されており、産業医の仕事とのすみ分けが難しいと感じている。
- 産業医とは全体の健康をどうコントロールするかという点で目的を共有できると考えているので、個別ケースに応じた柔軟な組み合わせ、すみ分けを行えばいいだろう。
- 疾病予防サービスと医療とのすみ分けは言うほど簡単ではない。専門スタッフが働きかけをする中で、もし医師の間違いを発見した場合、それを指摘することは医療行為にあたるのではないか。
- 間違いを発見した場合、保険者に通知するだけにとどめれば、医療行為にはあたらない。あくまで医師の指示をコンプライアンスしてもらうことがDMサービスの役割であるとすれば、医療とのすみ分けは可能だと考える。
以上、抜粋
第3回ディジーズ・マネジメント実践事例研究会 講演要旨
日時:2006年2月23日 18:00~19:30
場所:ルポール麹町(麹町会館)
講演:社会福祉法人恩賜財団済生会滋賀県病院 診療部長 中村 隆志 氏
「患者さんの心が動く生活習慣病診療
-Heart disease prevention and Life-style Intervention Guidance(HEALING)」
1、生活習慣病外来での活動の概要
- 生活習慣病外来において、行動変容プログラムの開発に力を入れており、「患者さんの心が動く生活習慣病診療」を理念として、HEALINGと名づけた行動変容プログラムを実施している。
- 大きく分けて2つのプログラムがある。リスクファクターが多い1次予防の患者さんに提供する血管検診を行動変容ツールとした行動変容プログラム(1次予防)と、既に冠動脈疾患を発症した2次予防の患者さんに提供する心臓リハビリである。
2、生活習慣改善指導に関する基本的な考え
- 従来の検査データのみをみる診察ではなく、「診」の要素と「察」の要素に分けた。「診」の要素として、食事療法・運動療法の実行前には患者さんの理解度を把握し、実行中には患者さんの努力や行動をみる。また「察」の要素として、食事療法・運動療法の実行前には患者さんの個人的な事情や価値観を把握し、実行中には負担感、自信、価値観の変化をみるようにしている。
- 数10秒程度の生活習慣病指導では指導の効果が薄いため、診察では10分程度の構造化された「会話のマネジメント」を実施しようと意識している。会話の中では、ねぎらいの言葉、褒め言葉など、何気ない言葉を使っているが、これらは構造化されている。
- このため、行動変容とは医学の問題ではなく、心理学、コーチング、あるいは共鳴、共感を与えるというコンセプトで考える必要がある。
- 診察に心理・社会モデルや行動科学を導入することで、患者さんに医学的な知識がなくても生活習慣病指導が可能となる。ただし、患者さんの心と行動の関係が理解できていないと生活習慣病指導はできない。生活習慣改善の成功の鍵は、患者さんの情緒面の動きを捉えられるかどうかである。
- 患者さんの心の動きを追い、患者さんの主体性を重視した指導ツールと会話マネジメント法として開発したプログラムを「HEALING」と呼んでいる。
3、血管検診を使用した行動変容プログラム(1次予防)
- 生活習慣病の指導においては、検査を予測のマーカーとして使うのではなく、行動変容ツールとして使う必要がある。つまり、ドクターと受診者の共通の視点として、「頑張ったらよくなる」指標でなければならない。
- さらに、再現性が高く、安価で非侵襲的なマーカーが望ましいとの考えから、脈波伝播速度という血管の硬さを測る血管検診を活用している。
- 1次予防プログラムは以下の4つの段階に分けられる。
- (A)前熟考期→熟考期
- 患者さんの感情や考え方をつかむ段階である。例えば、患者さんになぜ運動や食事療法ができないのか言い訳を吐き出させて共感する。情報提供の前に信頼関係を築き、患者さんの「こころ」を開かせて前を向かせる必要がある。
- (B)熟考期→準備期
- 患者さんの心に知識をしみこませ、関心を高めてもらう段階であり、ここで血管検診を利用する。検査に入る前に、検査の目的や今どういう生活をしているかなどの検査事前アンケートを行う。患者さんの意識を高揚させて、情報を受け取る準備状態にする。その後、検査を「主体的で必然性のある学習の場」とすることで、患者さんに知・情・意レベルで良質な「teachable moment」を創造させる。検査後、患者さんに検査値をもとに自己を再評価させ、理解と感情の変化を進めていく。
- (C)準備期→実行期
- 最初に、行動の準備のために、患者さんの意思決定バランスを、生活習慣を改善する方向に傾かせる。例えば、運動に対する悪いイメージ(例:足腰が重い)を良いイメージ(例:体が引き締まって軽い)に変えてもらう。次に、「生活見直し提案集」を使い、具体的な行動目標を決めていく。その目標に対して、患者さんに成功のイメージを頭に描かせて、迷いを断ち切らせる。最後に、具体的な行動目標に基づいた「チャレンジ宣言書」を患者さん自身に書き残してもらい、応援メッセージを書き加えることで励まして終わる。
- (D)実行期→維持期
- 患者さんの行動を支えるために、検査値だけでなく、行動、行動に伴う感情、思考もモニタリングする。最初に、「思った通りどれくらいできましたか?」と患者さんに行動のモニタリングと自己評価をしてもらい、次に、「何が大変でしたか?」、「運動した気分はいかがですか?」とその行動に伴う感情のモニタリングを実施する。最後に、患者さんの思考のモニタリングをし、「運動すると疲れる」ではなく、「歩けて得をしたと思う」と逆条件付け思考をさせ、価値観の転換を図る。
4、心臓リハビリ(2次予防)
- 既に冠動脈疾患を発症した2次予防の患者さんに対して、運動・栄養・心理カウンセリングを提供しており、「栗東ハートクラブ」と名づけている。
- コアプログラムにおいて目標設定、運動指導、栄養指導を行い、そしてオプションでパワーリハビリ、禁煙、ストレスマネジメントを行っている。心筋梗塞の退院患者さんに対して、パンフレットを配布し、参加を呼びかけている。
- 運動療法一体型カウンセリングを行っており、みかけは運動療法であるが、主たる目的はカウンセリングによって患者さんに行動変容を起こさせることである。在宅で運動を定着させることや食生活も運動しながら勉強させることを目標としているので、毎週1回の継続で十分な効果が出せる仕組みとしている。
- 診療所でカウンセリングを行う場合と比べ、リハビリ室では仲間と愚痴をこぼしながらできるなど、患者主体の環境であることによる様々なメリットがある。運動中のエンドルフィン効果によって、前向きな心理状態になることも期待できるかもしれない。
- 生体監視を検査技師に任せ、ナースや栄養士などのコーディネーターが患者さんの個人面接やナラティブメディスンを担当することによって、医師は医学情報のインプットや設定目標の提案などのカウンセリングに集中できる。
<報告に基づくディスカッション>
1、医師の診療スタイルの変容について
- 医師がこれだけの行動変容プログラムを作っている例はあまり見られない。医師が通常受けている教育との関係があるのではないかと考える。
- 従来の生活習慣病の診療とは、数10秒という短い時間で、血圧や体重という無機質な検査データばかりを診るスタイルであった。このような身体医学からのアプローチのみでは退屈してしまう。患者さんとの会話を通じ、一人一人違ったカウンセリングをする面白さを他の医師にも知ってもらいたいと考えている。
- 医師の診療スタイルを変え、「生活習慣病診療の従来型モデル」を転換していくためには、診療報酬上の評価についても検討が必要だと思う。そのためには、プログラムを標準化し、どれだけのコストがかかるのか、これからエビデンスを提示していかなければならない。
2、医療従事者の確保とモチベーション向上について
- 行動変容型運動プログラムの役割分担において、コーディネーターの存在は重要である。コーディネーターの人材確保、教育、OJTをどのように行うかが課題である。
- 患者さんの満足度が高いプログラムであれば、医療従事者の満足度も高くなると考えられる。モチベーションの高い医療従事者は存在するので、経済的な面をどうクリアしていくかが課題である。
3、健康志向度の低い人へのアプローチ
- 今回のプログラムにおいては、リハビリ室のような病院の設備を利用するという前提で運用されている。東京のように広い敷地がなく、地域が錯綜している場所では、すべてを一つの病院で行うことは難しいが、診療所や保健所といった地域のリソースを活用することによってシステムを移植することは可能だろう。
- 脈波速度検査は、本来は病院でやるものではないと考えているので、保健所でも十分プログラムを動かすことはできると思う。病院以外のところでも、アンケートの前後に情報提供を行えば、地域のリソースを利用することは十分可能であると考えられる。
- 病院に行かないと情報を得られないというのでなく、提案集などのツールを市役所、町村役場などにも置いて、患者さんがいつでも情報を得られるようオープンにしていかなければならないと考えている。
以上、抜粋
第2回ディジーズ・マネジメント実践事例研究会 講演要旨
日時:2005年10月26日 18:00~19:30
場所:ルポール麹町
講演:株式会社ウェル・ビーイング 代表取締役 鈴木 誠二 氏
「内的・外的健康シグナルに気づく感性を涵養する
~集合研修による動機付けと、その後のメール・小冊子によるフックアップの有用性~」
1、事業を開始した背景
- 少子・高齢化を背景として医療費が増大する方向にある我が国において、医療機関依存型の健康管理から自立型(自律型)の健康管理へとシフトさせる必要性を感じ、生活習慣病の抑制を中心とした予防医学のコンサルティングを行うベンチャー企業を設立した。
2、行動変容を促すためのポイント
- 生活習慣病予備軍の人が行動変容できない理由は、
①サイレント・ディジーズであるため、健康状態について実感を得にくいこと
②健康に関する意識が、日常性の意識の中で深層に沈んでしまいやすいこと
③生活習慣病予防のための取り組み(食事・運動等)ができない言い訳を考えてしまうこと
の3点である。
- 一方、医師による生活習慣病予防指導がうまくいかない理由は、
①患者の思考にアプローチをする時間とスキルがないこと
②診療報酬上の評価が低いこと
③一般的に医師が興味を持つ研究分野でないこと
の3点である。
- このため、行動変容とは医学の問題ではなく、心理学、コーチング、あるいは共鳴、共感を与えるというコンセプトで考える必要がある。
- 人生の目的を達成するために健康が重要であるということ、つまり生きがいのレベルでの動機づけによって行動を選択するよう促すことが重要である。
- 人間関係ができていない段階で、行動変容を促すための情報を集団に対して提供していくことは難しい。このため、集合研修で人間関係を作り、行動変容の動機付けができた段階で、メール・小冊子等を活用する方法が有効である。
- 富士写真フィルム健保では、特例退職者の健康づくりのために「いきいき健康塾」という集合研修を毎月実施している。これは、仲間と楽しい時間を過ごしながら、体を動かし、食事のことを覚えてもらうことを狙っている。この集合研修を行動変容の動機付けとして、会報や小冊子による情報提供を行っている。
- 生活習慣病予防指導の効果、つまり、対象者が本当に健康行動をとったのか、本当にウェル・ビーイングな状態になったのかについてエビデンスを示すことは難しい。アンケートによる主観的な評価は、サイエンティフィックではないかもしれないが、数字では測りきれない本人の体感を引き出し、行動変容を起こさせるという目的においては非常に有効である。
<報告に基づくディスカッション>
1、動機付けを行うスタッフ
- 行動変容を促す方法には、看護師などのリーダーが対象者にコーチングする方法と、対象者のグループを作って相互作用を起こさせる方法がある。紹介された取り組みはこの両方を備えており、興味深い。
- 行動変容のための気づきを与えるのは、医療従事者の言葉よりも、身近な人や自分よりも自堕落な生活をしている人の言葉の方が有効である場合がある。
- 生活習慣病や慢性疾患はナレッジ・ベイスト・イルネスであり、患者がナレッジを高めていかないとセルフケアができるようにならない。これまで医師や看護師は、行動変容を促すような働きかけを基本的にはしてこなかったので、新しいスキルを開発していかなければならない段階に来ている。
2、地域における生活習慣改善のためのアプローチ
- 生活習慣病を予防するためには、食事のとり方などについて、子供の頃から習慣づけの教育が必要である。学校給食における教育や、家族に対するアプローチが重要であると考える。
- 親が生活習慣に問題を抱えてしまっている現状では、家族にフォーカスを当てると歪みが広がってしまう可能性がある。このため、地域に新しいコミュニティを作って、その中で子供にナレッジパワーを伝えていくことが大切である。
3、健康志向度の低い人へのアプローチ
- 健康志向度が低く、募集しても手を挙げないような人に対しては、組織を使うことも必要である。疾病予防について経営者が明確に意思表示し、組織を使ってトップの意思を職場に浸透させることによって、雰囲気で進めてしまうのが一番早い。
以上、抜粋
第1回ディジーズ・マネジメント実践事例研究会 講演要旨
日時:2005年7月27日 18:00-19:30
場所:センチュリーハイアット東京
講演:明治安田生命保険相互会社 営業企画部審議役 岡本 茂雄 氏
「産業医をコアにおいた疾病予防サービスの試み」
<ご報告要旨>
1、疾病予防サービスの特徴
- 生活習慣の改善に基づく血糖値管理のみに重点をおいた従来のやり方ではなく、疾病の悪化機序に基づく生活障害の発生予防に重点をおいたやり方をとっている。
- 医学分野の権威者と疾病管理のアルゴリズムを開発し、産業医がそれに基づいて管理目標の作成およびコールセンターへの指示を行い、コールセンターから利用者に対して介入を行う。また地域の開業医にも同様の役割を担ってもらい、地域医師会との連携を図ることができる。
- 行動変容プログラムの作成に、利用者自らが参加するプログラムとなっており、医師指示書に基づいて、コールセンターと利用者とで行動目標を共同で設定する。
2、パイロット事業の内容
- 医師の関与…産業医または開業医が利用者と面接を行い、医師指示書を作成し、オペレーターへの管理目標の指示したことにより、医学的な改善目標たる血糖値などの改善に大きな効果が得られ、また重症の場合には専門医療機関への紹介も適切に行われた。
- 行動変容ステージ別介入…低ステージ時に適切に濃厚介入したことにより、行動変容ステージの大幅な改善が見られ、利用者の94%が生活習慣の改善を実感した。
- 医療費適正効果…境界域・糖尿病の者に対する介入により、年間1人あたり最上位推計で約23万円の医療費適正化効果がみられた。
3、介入効果の中間報告
- 医師の関与…産業医または開業医が利用者と面接を行い、医師指示書を作成し、オペレーターへの管理目標の指示したことにより、医学的な改善目標たる血糖値などの改善に大きな効果が得られ、また重症の場合には専門医療機関への紹介も適切に行われた。
- 行動変容ステージ別介入…低ステージ時に適切に濃厚介入したことにより、行動変容ステージの大幅な改善が見られ、利用者の94%が生活習慣の改善を実感した。
- 医療費適正効果…境界域・糖尿病の者に対する介入により、年間1人あたり最上位推計で約23万円の医療費適正化効果がみられた。
<報告に基づくディスカッション>
1、プログラムの導入について
- 企業の中での産業医の求められる役割は企業によってかなり格差がある。またこのようなサービスを行っていくには、どの企業の産業医にもいろいろとご理解を示していただかなくてはならない。企業のトップが経営理念の中に社員の健康を位置づけていない場合、サービス事業者としてその企業の産業医に対してどのように働きかけていくのか考えていかなければならいない。そこを考えないとビジネスは立ち上がらないのではないか。
- 企業の社長が気にするのは、「同業種のあの会社と当社はどちらのほうが健康状態がいいのか」でそこを比較すれば社長が動く。
- まだ産業医の中には、このようなサービスが導入されたとしてもどのように関わっていったらよいのかわからない方が大部分である。しかしサービス事業者から産業医に対して、何と何をやってくださいという明確な指示があれば、それほど抵抗なく受け入れられていくのではないか。
- 今回のようにハイリスク群だけを対象にしてしまうと後追いのプログラムしか作れなくなってしまうので、将来的には従業員全員を対象にすることや30歳以上でプログラムを開始することも考えていったほうがいい。
2、サービスの介入方法について
- 健康診断を行っている機関にも、医師や保健婦がたくさんいるが、「これはしていけない、あれもしていけない」と言うだけで、利用者にとってはよくわからない。介入がもっと「このデータでいくと何歳で透析になる」「スナックや料亭ではこれを食べなさい」というような具体的かつ簡単なプログラムによってできないのだろうか。
3、健康診断の再検査率をいかに上げるか
- 今回のパイロット事業では、再検査率が96%と非常に高いものとなっている。再検査率が高いということは、利用者層の意識や関心が高いのでどんなことを行っても基本的によい数字が出てくるのではないか。むしろ重要なのは、健康診断の現場ではそもそも再検査率が低いところがほとんどなので、再検査率を上げる方策を考えることだと思う。
以上、抜粋
第2回会合議事要旨
日時:2006年7月25日(火)
場所:損保ジャパン記念財団 会議室
第2回会合では、Mayer委員が米国におけるDMの品質確保に関連する取り組みについて調査した結果が報告され、その後討議が行われた。以下、Mayer委員の報告の要旨と討議の内容を紹介する。
1、Mayer委員の報告要旨
①米国におけるヘルスケア分野の品質確保とDMの歴史
- 1970年代に製造業で生まれたQuality Assuranceの概念をDonabedianがヘルスケアの分野に適用した。
- Donabedianは、ヘルスケアの品質をストラクチャー、プロセス、アウトカムによって測ることを提唱した。
- ディジーズ・マネジメント(以下「DM」と呼ぶ)は1980年代に発生し、1990年代に多くのDM会社が生まれた。
- ヘルスケア分野の認証機関であるNCQA(National Committee for Quality Assurance)、JCAHO(Joint Commission on Accreditation of Healthcare Organization)、URAC(Utilization Review Accreditation Commission)は、2001年~2002年にかけて、DMに関する認証を開始した。
- DMの専門ブローカーであるDMPC(Disease Management Purchasing Consortium & Advisory Council)は、2005年にDMのアウトカムを認定するプログラムを開始した。
②認証機関の取り組み
- NCQA、JCAHO、URACはヘルスケア分野の認証を行う非営利組織である。
- NCQAはヘルスプラン*1の評価、JCAHOは医療プロバイダーの評価、URACはUtilization Review*2を行う事業者の評価を中心としている。
- 3つの組織に共通している点の一つは、認証基準の作成をヘルスケア分野の専門家による委員会で行っていることである。また、事業者からの申請を受けた後、書類審査、訪問調査を経て認定するという基本的な流れも共通している。
- Donabedianのモデルに当てはめると、3つの組織はストラクチャーとプロセスの評価を中心としている。ただし、NCQAについては、ヘルスプランの評価指標であるHEDIS(The Health Plan Employer Data and Information Set)にアウトカムに関する項目が含まれており、DM分野についてもアウトカム評価の導入を検討している。
- *1 HMO(Health Maintenance Organization)、PPO(Preferred Provider Organization)など、会員にヘルスケアサービスを提供するために保険者の役割を果たす存在のこと。
- *2 医療プロバイダーからの支払請求を審査し、医療資源の利用状況を調査すること。
③業界団体の取り組み
- 業界団体であるDMAA(Disease Management Association of America)は、1999年に設立された非営利の会員組織である。
- 2002年からDMのアウトカム評価手法を標準化するためのプロジェクトを開始し、この成果として、2004年に“Disease Management Program Evaluation Guide”を発表した。
④DM専門ブローカー(DMPC)の取り組み
- DM専門のブローカーであるDMPCは、DMサービスを購入しようとするヘルスプランや企業を集めた会員組織を持ち、会員にDMサービス購入のコンサルティングを行っている。DMPCは会員とDM会社との契約金額の一部を手数料として受け取る。
- DMサービスのブローカー業務とは別に、DMPCはDMプログラムの認証を行っている。DMのアウトカムに関するDM会社側の説明の合理性を、主に経済的アウトカム(ROI)の観点から個々の契約単位で認証するものであり、その評価手法はDMAAのEvaluation Guideをベースにしている。
⑤DMの品質確保に関連する、その他の取り組み
- 米国で最大手の非営利のヘルスプランであるKaiser Parmanenteは、その研究機関であるCMI(Care Management Institute)において、各地域で行われているDMに関する情報を集めてベストプラクティスを普及している。この活動は非営利組織の社会的使命として行われており、他のヘルスプランも研究成果を活用することができる。
- 非営利の会員組織であるPacific Business Group on Healthは、会員企業への情報提供活動の一環として、ヘルスプランのランキング情報を提供しており、その中でDMプログラムに関する情報も提供している。
- 医療保険のブローカーは、顧客企業がヘルスプランを選定する際のコンサルティングを行っているため、間接的にDMの品質確保にも影響がある。ただし、ヘルスプランの選択においては、DMに関する情報よりも、契約している病院などに関する情報がより重視されている。
- メディケア(高齢者等を対象とする医療保障制度)では、DMのパイロットプロジェクトを行っている。このプロジェクトでは、委託先のDM会社に対して5%の医療費削減を求めているほか、DMの品質に関する各種の基準を設けている。メディケイド(州単位で運営されている低所得者対象の医療保障制度)においても、各州が基準を設けている。
⑥課題と今後の展望
- DMの品質確保に関する現在の課題
アウトカム評価が非常に難しい。
DMによるトータルでの医療費削減効果が不明確である。
DMプログラムにおける医師との連携が一層求められる。 - 今後の展望
評価手法がより厳格になる(より高度な統計技術の活用など)。
DMサービス購入者の知識が向上し、品質に関する要求水準が上がる。
DMサービス提供者間の競争が激化することにより、品質の向上が期待される。
2、討議
①品質確保策の必要性
- 2008年にメタボリック健診・保健指導が医療保険者の義務となる。医療保険者が健診後の保健指導をアウトソーシングしようとしても、選択の基準がないと、価格だけで競争入札するようなことになり、品質が全く保証されなくなるおそれがある。
- 保健指導を行うスタッフ個人については一定の資格を求めることが可能だが、事業者単位での品質確保が必要となる。
- 保健指導に関しては、例えばサプリメントの使用の是非など、コントラバーシャルな点が多々あるので、方法論を決めて評価する必要がある。
②学会の関与
- 日本では、学会がDMのガイドラインを出して、それがオーソライズされていくという流れになりやすいのではないか。
- DMにおける介入方法については、介入の頻度、使用する連絡手段など、どれがよいか一律に決められるものではない。医学そのものと異なり、各事業者のビジネスモデルであり、競争によって生まれるノウハウなので、介入方法の標準を定めることはできない。
- 各事業者の取り組みが学会誌で発表されて普及していくという形での、学会の関与はありうる。
- アウトカム評価として医療費を指標にすべきかどうか、という問題は学問的に研究できる分野であろう。
③アウトカム評価
- アウトカム評価については、DMプログラムの対象者集団や地域の特性などによってリスク調整する必要があるが、このリスク調整が難しい。このため、アウトカムデータはベンチマーキングには使用できるが、基準値を決めて認証に使うのは難しい。
- 事業者側がアウトカムを公開する場合の方法論について基準を定めておくことは可能である。「本当はこっちの方がいいのにクライアントはわかってくれない」という世界になってしまわないようにすることは、事業者側にとっても大事なことである。
- アウトカム評価に関する議論は色々あるが、品質を評価するためのデータが多いのはよいことである。ただし、データをどのように評価するかは、データを見た人の判断に委ねられるものであり、認証に使うかどうかは別問題である。
④DMの経済的効果
- アメリカでDMサービスを購入する場合には、経済的効果が重視されている。だからヘルスプランのCFO(Chief Financial Officer)がDM契約を結ぶ。
- ヘルスプラン内部でDMを行っているKaiser Parmanenteでは、全体の医療費は下がらないと言っている。重症化した場合の医療費を、もっと早い段階の医療費に、つまり医療費の配分が変わるだけであり、健康寿命が長引くことが成果であるとの見解だ。
- 本当に医療費が下がるかどうかは明確でないため、発症や重症化のリスクを下げたかどうかを測るアプローチの方がよい。
以上
第1回会合議事要旨
日時:2006年6月13日(火)
場所:損保ジャパン記念財団 会議室
第1回会合では、本研究会における研究内容と研究計画に関して討議した。以下、討議の内容を主なトピック別に紹介する。
1、研究内容について
事務局説明
- ディジーズ・マネジメント・プログラムの品質確保に関する米国の状況を、制度・背景まで含めて客観的に調査分析して問題点・課題を明確にする。
- 日本における事業展開の状況、米国との制度・背景の相違に留意して、日本におけるディジーズ・マネジメント・プログラムの品質確保に関する今後の課題・方向性について議論を整理する。
討議
①研究会の役割
- この研究会の役割は、日本におけるDMの品質確保のあり方を検討することであり、評価基準を作成したり、評価機関そのものになることではない。
②DMの対象と目的についての捉え方
- 米国では糖尿病の合併症予防など、既に疾病を持つ患者を対象にDMが行われている。一方、日本では、メタボリック・シンドロームを対象とした特定健診・保健指導において疾病のリスクを持つ人まで対象者として想定しているので、その差異を考慮する必要がある。
- 米国では、医療費の削減が主要な目的の一つとなっているため、重症度の高い患者が中心的な対象者となる。日本では、もっと早い段階で介入し、「受診していない人を受診させる」ため、医療費は上がるかもしれない。DMは患者のQOLを向上させ、医療資源投入の配分を変えるものであると捉え、「医療費は下がらないかもしれないが、それでもよい」、と考える必要がある。
- DMプログラムは患者集団だけに働きかけるものではなく、医療提供者側にも働きかけるものである。また、患者と医療提供者とのコミュニケーション・スキルに働きかけ、両者の関係性を向上させることもDMの重要な要素である。このため、DMプログラムを評価する場合には、患者側の指標(バイタルデータ、行動変容の割合等)だけではなく、医療提供者側や両者の関係性に関する指標(コンタクトの頻度等)も取り入れるべきである。
③DMプログラムの評価における疫学調査手法の活用
- 米国では、DMプログラムの評価を、可能な限り厳格な疫学調査の手法に近づけようとする動きがある。しかし、実証研究ではなく、事業としてDMを行う場合には比較対照群をつくることが困難であることも認識されており、評価手法は確立していない。
- 厳格な疫学調査は難しいとしても、介入群と色々な要因が類似したマッチドペアをつくることにより、ある程度の正確な調査ができるのではないか。
- 比較対照群をつくること、すなわち、介入が必要な人を放置しておくことについては、倫理的な問題もある。しかし、糖尿病のリスクのある人に運動習慣などの行動変容を促すようなモデルであれば、それほど大きな問題にはならないかもしれない。
2、研究計画について
事務局説明
- 米国の状況に関して文献調査、現地調査を行った上で、日本における課題・方向性について検討する手順とする。
- 米国の調査対象は、認証機関(JCAHO、NCQA、URAC)、業界団体(DMAA)、DM専門ブローカー、福利厚生コンサルタント等とする。
- 評価・認証の手法について調査するだけではなく、どのように品質確保が図られているか、構造を理解することが重要な目的である。
討議
①文献調査・現地調査の対象と方法
- 米国では、テクノロジー・アセスメントの分野で、DMプログラムの評価方法に関する文献研究の論文が既に出ているので、現地調査の前に確認しておいた方がよい。
- NCQA等における認証基準等についても調査する必要がある。また、認証にどれだけのコストをかけているか把握する必要がある。
- コンサルタント等に話を聞く場合、優秀なベネフィット・マネジャーなど、少数の個人にノウハウが集中している場合が多い。目利きのような人を捕まえられるかどうかがポイントである。
- DMサービスの購入者である保険会社や、健康保険を自家保険としている大企業の話を聞いてみるとよい。終身雇用制をとっていて自家保険としている一部の大企業の場合、従業員の長期的な健康管理を重視しているので、DMに積極的に取り組んでいるという印象がある。
②米国に関する調査と、日本における課題・方向性の検討との関係
- 米国と日本とでは、医療保険制度や医療提供体制など背景が大きく異なる。このため、日本における課題や方向性を検討する際には、DMの品質を確保する上で必要なインフラをリストアップし、それぞれに関する日米の現状について正しく認識しておく必要がある。
3、その他の討議(品質確保の枠組みについて)
- サービスの品質を確保する方法として、サービスのある要素に関して標準値を定めるなど、データのレベルで標準化するという考え方と、事業者が公開しなければならない情報の項目を標準化するという考え方がある。
- 認証機関による評価では、個々の評価項目に関するアセスメント結果はわかるが、ABCとランクを付けるような総合評価は行われない場合が多い。これは、サービス購入者のニーズとは合致していない。
- 総合評価を行う場合には、どの評価項目を重視するかというウェートを決める必要があるが、ウェートは購入者によって異なるものである。
- 格付機関のように、自らのウェート付けを明確にして総合評価を行うという方法はありうる。
- 購入者から色々な情報を丁寧に聞き、購入者に応じたパラメーターを用意してウェート付けするのはコンサルティングの機能であり、評価制度に求められる機能ではないのではないか。
以上

